Уреаплазма уреалитикум и молочница

Молочница сама по себе представляет собой мучительное заболевание, проблема ко всему прочему усугубляется, если ей сопутствуют и другие патологии. В этом случае лечебная тактика может отличаться, а длительность лечения продлевается. Бывает ли молочница при уреаплазмозе?

Если о молочнице знает практически каждая женщина, то о уреаплазмозе – далеко не все. Как правило, о наличии этого заболевания женщины узнают совершенно случайно при плановом осмотре у гинеколога. На общем самочувствии недуг может себя никак не проявлять, а диагностируется он уже на запущенных стадиях своего развития.
Что такое уреаплазмоз?
Возбудителем этого заболевания является уреаплазма – микроскопический микроорганизм, который паразитирует внутри клетки. В норме у здорового человека уреаплазмы могут присутствовать в организме. Человек может прожить всю жизнь и так и не узнать, что был носителем этого инфекционного заболевания.
Уреаплазмоз – это инфекционное заболевание, специалисты выделяют три основные пути передачи:
- половой. Это самый распространенный способ передачи. Некоторые люди являются носителями уреаплазмы и пока иммунная система в состоянии удерживать развитие инфекции, заболевание не развивается;
- от матери ребенку при рождении. Слизистая оболочка половых путей – это излюбленное место возбудителя этого заболевания, а при родах плод как раз проходит по этим путям;
- контактно-бытовой. Сюда относится плавание в бассейне, пользование предметами общего обихода. Все же нет убедительных научных доказательств, подтверждающих возможность такого заражения.
Заболевание у женщин проявляется следующим образом:
- уретрит. Появляется боль и жжение во время мочеиспускания;
- слизистые выделения из влагалища и мочеиспускательного канала;
- болевые ощущения при интимной близости, а также кровянистые выделения;
- дискомфорт внизу живота.
У мужчин могут появляться такие симптомы:
- воспаление уретры: боли и рези;
- жидкие выделения из уретры;
- тяжесть и распирающие боли в яичках;
- простатит: боли в области промежности, снижение либидо, сокращение длительности эрекции.
Заболевание нуждается в грамотном и своевременном лечении, иначе могут возникнуть такие осложнения:
- бесплодие;
- импотенция;
- преждевременные роды;
- ревматические нарушения.
Может ли уреаплазма вызвать молочницу?
Паразит уреаплазмы в латентном состоянии присутствует в организме людей. Под действием определенных факторов условно-патогенный микроорганизм может активизироваться, к ним можно отнести:
- нервное перенапряжение;
- длительные стрессовые ситуации;
- ослабленный иммунитет.
Очень часто молочнице предшествует уреаплазмоз или другие воспалительные процессы бактериальной природы. Уреаплазмоз и молочница могут одновременно развиваться, в этом нет ничего неудивительно, по сути оба недуга имеют одни и те же провоцирующие факторы.
В этой ситуации, когда женщина отправляется к гинекологу с подозрениями на молочницу, в анализах помимо дрожжеподобных грибков будут обнаружены паразиты уреаплазмы.

Эти заболевания должны лечится одновременно! Это обязательное условие, так как если не устранить одну патологию, то лечение другой даже при помощи антибактериальных средств может не дать ожидаемого терапевтического эффекта.
Длительность лечебного процесса и дозировки препарата могут отличаться в каждом отдельном случае, все же в основном уреаплазмоз лечится в течение двух недель, а таблетки от молочницы принимают каждые три – четыре дня.
Может ли уреаплазмоз пройти самостоятельно?
Ответить на этот вопрос однозначно не представляется возможным, так как до сих пор это заболевание так и остается до конца неизученным. Но если в ответе опираться на врачебную практику, то как показывает опыт, при вертикальном пути передачи более тридцати процентов анализов дали положительный результат у новорожденных.
Тогда как среди школьниц лишь в пяти процентах случаев было обнаружено носительство, при том, что заболевание клинически никак себя не проявляло. Исходя из такой статистики, в принципе чисто теоретически можно предположить, что уреаплазмоз может самостоятельно пройти.
Если же коснутся другого пути передачи – полового, то уже через одну – две недели могут появится неприятные симптомы. Если инфекционное заражение произошло после орального контакта, то может появится ангина. Со временем симптомы могут снизится и человек подумает, что все прошло, но на самом деле это не так.
Под влиянием факторов-провокаторов позже уреаплазмоз даст знать о себе более выраженной клинической симптоматикой и здесь уже без квалифицированного лечения не обойтись.
Чем лечить уреаплазмоз с молочницей?
Суть лечения направлена на борьбу с самим возбудителем инфекционного процесса, а также устранение причин, по которым создается благоприятная почва для активного размножения болезнетворных микроорганизмов. Применяются средства для укрепления иммунной системы и устраняются состояния, нарушающие иммунную защиту.
Кандидоз и уреаплазмоз лечатся не только антибиотиками, но и иммуномодулирующими средствами, а также препаратами, борющимися с сопутствующей патологией. В зависимости от степени выраженности инфекционного поражения лечение может проводится местными средствами, так и лекарствами системного применения.
С помощью антибиотикотерапии можно очистить организм от инфекционного возбудителя. На определенном этапе лечения возможно потребуется смена антибактериального средства, так как уреаплазма склонна мутировать и в итоге она может оказаться нечувствительной к антибиотику.
Обычно используют такие антибиотики:
- макролиды: сумамед или вильпрафен;
- фторхинолоны: офлоксацин, пефлоксацин.
Антибиотики могут назначаться в виде свечей, таблеток или даже инъекций. Курс лечения важно пройти до конца. На период лечебного процесса лучше отказаться от половых контактов и крайне необходимо, чтобы лечение прошли оба партнера.
Параллельно с антибактериальными средствами назначаются эубиотики, которые в своем составе содержат бифидобактерии и способствуют восстановлению естественной микрофлоры.
Итак, молочница может осложняться уреаплазмозом – коварным заболеванием с «далеко идущими» последствиями. В данном случае самолечение недопустимо, это может дать лишь временный результат, а инфекционный процесс возникнет снова с еще большей силой. Своевременная и квалифицированная помощь – это залог вашего скорейшего выздоровления!
Источник
Что такое уреаплазмоз
Уреаплазмоз — это превышение титра условно-патогенных бактерий — уреаплазм. В норме этот титр не должен превышать 10*4 КОЕ/мл. В микрофлоре здорового человека преобладают лактобактерии, но при дисбиозе могут преобладать гарднереллы, стафилококки и уреаплазмы.
Симптомы заболевания неспецифичны и зависят от пораженного отдела мочеполовой системы. Чаще всего воспаляется мочеиспускательный канал или мочевой пузырь, что проявляется болезненными ощущениями при мочеиспускании и появлением слизистых выделений из уретры. При этом патологический процесс может распространяться и на другие органы. Важная оговорка: уретрит и другие воспалительные заболевания органов малого таза (ВЗОМТ) могут вызывать самые разные бактерии, но уреаплазмоз диагностируют только в том случае, если воспалительные симптомы вызваны именно бактериями Ureaplasma.
Цитата из книги акушера-гинеколога Ольги Белоконь «Я – женщина»
«Уреаплазмы не лечат и не выявляют. Это условные патогены, которые в норме есть у большинства женщин во влагалище. На беременность они не влияют, к выкидышам не приводят, бесплодие не вызывают. Лечить нужно болезни, например бактериальный вагиноз, а также микоплазму гениталиум».
Распространенность заболевания
Уреаплазмоз опасен для женщин в первую очередь развитием уретрита, цервицита, вагинита и ВЗОМТ. Согласно статистике, воспалительные заболевания органов малого таза являются причиной обращения в женскую консультацию в 65% наблюдений. При этом пациентки с ВЗОМТ — это 30% от общего числа проходящих лечение в стационаре. Распространенность сальпингита (воспаление маточных труб) и оофороита (воспаление яичников) по РФ составляет 1236 на 100 000 женщин.
В США каждый год регистрируют не менее 1 000 000 случаев ВЗОМТ. Этими заболеваниями страдают в основном женщины 17-28 лет, ведущие активную половую жизнь и не прибегающие к барьерным методам контрацепции.
Возбудитель
На сегодняшний день микробиологи выделяют 14 видов уреаплазм, однако потенциальную угрозу для человека представляют только Mycoplasma hominis, Ureaplasma urealyticum (T 960) и Ureaplasma parvum. Именно эти виды бактерий способны вызывать воспалительные заболевания уретры и органов малого таза.
Отдельного упоминания заслуживает Mycoplasma genitalium — этот микроорганизм встречается реже, но обладает высокой патогенностью и устойчивостью ко многим группам антибиотиков. Передается преимущественно половым путем, хотя заражение не исключено и при контакте с кровью больного. Среди микоплазм безусловным возбудителем ЗППП признана только микоплазма гениталиум. Ее обнаружение — диагноз, требующий лечения обоих партнеров.
Уреаплазмы обладают чрезвычайно неприятной особенностью: будучи внутриклеточными паразитами, они проникают в мембраны клеток половых органов, что существенно усложняет борьбу с ними. Дело в том, что при обнаружении активности чужеродных клеток (антигенов) наш организм формирует так называемый иммунный ответ — он вырабатывает антитела, которые уничтожают болезнетворных агентов. Однако если эти агенты надежно укрылись в клетках организма, как это делают уреаплазмы, у антител возникает своего рода когнитивный диссонанс: вроде, клетки свои, хотя и какие-то подозрительные. Атаковать или нет? Обычно антитела выбирают второй вариант, что вполне логично приводит к неэффективности иммунного ответа.
Перечисленные выше виды уреаплазм называют условно-патогенными потому, что они входят в состав естественной микрофлоры мочеполовых путей, и в обычных обстоятельствах никак о себе не напоминают. Однако существуют факторы, благодаря которым уреаплазмы способны создавать своему носителю (то есть человеку) массу неприятностей. Например, если титр уреаплазмы превышает верхнюю границу нормы (она составляет 10*4 КОЕ/мл), может начаться воспалительный процесс на слизистых урогенитального тракта со всеми вытекающими последствиями.
К условным патогенам, которые живут во влагалище здоровых женщин, относятся:
- Mycoplasma hominis (микоплазма хоминис),
- Ureaplasma urealyticum (уреаплазма уреалитикум),
- Ureaplasma parvum (уреаплазма парвум),
- влагалищная гарднерелла,
- кишечная палочка,
- лептотрикс,
- стафилококки,
- стрептококки,
- энтерококк, клебсиелла.
Их выявление в организме не говорит о болезни. Лечить их следует только в контексте воспалительных заболеваний органов малого таза.
Способствующие факторы
Развитию воспалительных заболеваний на фоне уреаплазмоза способствуют также дополнительные факторы:
- ослабление иммунитета,
- частая смена половых партнеров, ведущая к нарушению микрофлоры половых органов,
- регулярные стрессы,
- вредные привычки,
- беременность,
- аборт,
- незащищенный секс,
- прием гормональных препаратов,
- наличие венерических заболеваний в анамнезе,
- спринцевания,
- использование щелочных средств для интимной гигиены.
Многие женщины особенно уязвимы перед инфекцией в период беременности, так как с наступлением беременности активность значительно иммунитета снижается.
Пути передачи
Наиболее распространенный способ передачи уреаплазм — половой. Риск заражения существует даже при орально-генитальном контакте. Также возможно инфицирование при родах от матери ребенку — в медицине это называется вертикальным путем передачи инфекции. Бытовой путь передачи специалисты расценивают как маловероятный, поскольку уреаплазмы неустойчивы во внешней среде и вне клеток организма-носителя быстро погибают.
Формы заболевания
Существует две основные формы течения уреаплазмоза:
- Острая. Встречается сравнительно редко. При этой форме клиническая картина прослеживается достаточно четко: возникают ярко выраженные симптомы воспаления органов малого таза, которые часто сопровождаются явлениями интоксикации.
- Хроническая. Эта форма встречается намного чаще. Симптомы выражены слабо, а зачастую и вовсе отсутствуют. Хроническое течение опасно тем, что болезнь труднее выявить, а запоздалое лечение всегда чревато тяжелыми осложнениями.
Осложнения
В большинстве наблюдений вызванные уреаплазмозом заболевания протекают бессимптомно. Это не дает возможности вовремя начать лечение и приводит к осложнениям. Воспаление на фоне уреаплазмоза у женщин может вызвать следующие последствия:
- развитие восходящих ВЗОМТ (цервицит — рис. 1, сальпингоофорит),
- бесплодие — как следствие перечисленных выше заболеваний,
- прерывание беременности и врожденные патологии у ребенка,
- сужение уретры как результат разрастания в ее просвете рубцовой ткани (сопровождается ухудшением оттока мочи).
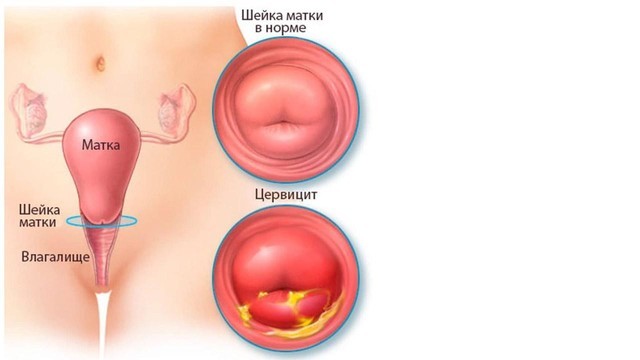 Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Опасность при беременности
Вследствие ВЗОМТ, вызванных повышением титра уреаплазмы, возможны преждевременные роды, замершая беременность и самопроизвольное прерывание беременности. Для ребенка также есть риск возникновения врожденных патологий.
Что будет, если не лечить
При отсутствии лечения уреаплазмоз может вызвать воспалительные процессы в матке, маточных трубах, яичниках. Образование рубцовой ткани внутри и снаружи маточных труб, в свою очередь, делает их непроходимыми и влечет за собой бесплодие. Недолеченные воспалительные заболевания могут также становиться причиной внематочной беременности и хронических болей в малом тазу и животе. Наконец, любая мочеполовая инфекция увеличивает риск развития рака шейки матки.
Симптомы у женщин
Симптомы будут зависеть от заболевания, которое вызвал уреаплазмоз. У женщин воспалительные процессы обычно затрагивают влагалище и мочеиспускательный канал. Наиболее распространенные признаки:
- ощущение зуда или жжения во влагалище,
- неприятные ощущения в уретре,
- боль при мочеиспускании,
- обильные слизистые выделения.
При бессимптомном течении все эти проявления будут смазаны, а большинство может отсутствовать вовсе. Однако даже слабо выраженные симптомы должны стать поводом для обращения к врачу. Если этого не сделать вовремя, болезнь может перейти в хроническую форму и вызвать осложнения.
Если не начать лечение вовремя, инфекция поднимается в матку. В этом случае возникают новые симптомы:
- нарушение менструального цикла,
- тянущая боль в нижней части живота, которая может усиливаться во время полового акта,
- в слизистых выделениях появляются примеси крови или гноя,
- слабость и повышение температуры тела.
Как узнать, нарушена ли микрофлора влагалища
Состояние микробиоценоза влагалища можно оценить с помощью специальных рН-полосок, которые продают в аптеках. Полоску нужно погрузить во влагалищную жидкость, после чего она изменит цвет в зависимости от того, насколько кислой является среда во влагалище (рисунок 2).
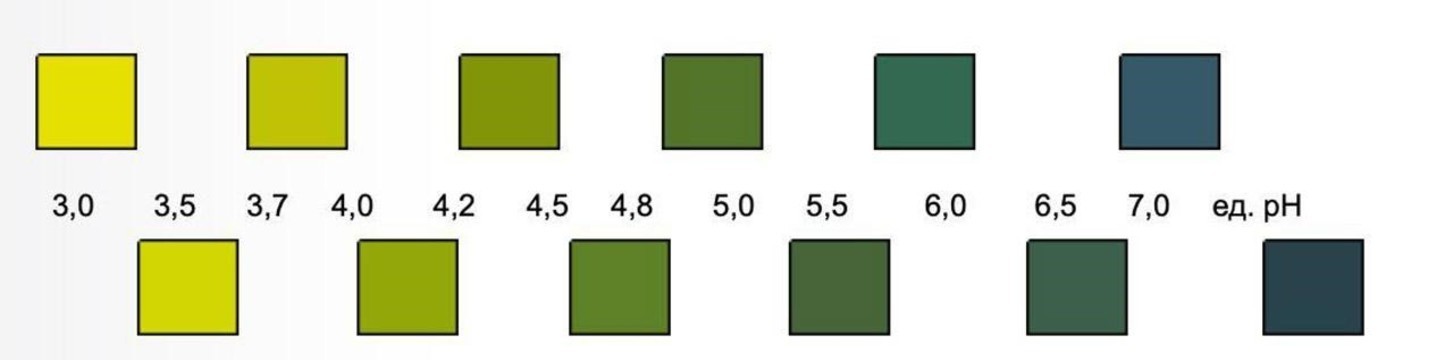 Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Нормальные показатели рН для влагалищной жидкости: 3,7 — 4,5. Превышение этих значений говорит о наличии дисбиоза, вызванного преобладанием в организме условно-патогенных бактерий. В этом случае стоит обратиться к врачу. Если симптомы присутствуют, а уровень рН влагалища остается нормальным, причиной неприятных ощущений может быть кандида или “молочница”.
Диагностика
Поводом для начала диагностики уреаплазмоза у женщин могут стать:
- симптомы уретрита, цистита, вагинита и ВЗОМТ,
- неудачные попытки забеременеть,
- преждевременные роды.
Для диагностики применяют следующие методы:
Бактериологический посев (культуральный метод)
Сперва делается мазок из уретры, влагалища или шейки матки. Затем полученные биоматериалы помещают в питательную среду, благоприятную для размножения бактерий, на несколько суток. Метод позволяет определить концентрацию бактерий. Если титр не превышает 10*4 КОЕ/мл, женщина считается носителем уреаплазмы. Если же показатель выше, и при этом есть симптомы воспаления уретры или органов малого таза, назначают медикаментозное лечение. Преимущество бакпосева заключается в возможности проведения тестов на чувствительность уреаплазм к антибиотикам — это существенно облегчит выбор препаратов при лечении.
Полимеразная цепная реакция (ПЦР)
Этот метод определяет наличие чужеродных бактерий по их ДНК. Поскольку у каждого микроорганизма она индивидуальна, то специфичность метода приближается к 100%. Однако у него есть и свои недостатки. Во-первых, такая диагностика обходится довольно дорого; а во-вторых, метод не позволяет точно установить количественный показатель уреаплазм. Это означает, что для контроля лечения он практически бесполезен.
Флороценоз
Этот метод также задействует ПЦР, однако позволяет определить и количественный показатель.
Прямая иммунофлюресценция (ПИФ) и иммунофлюоресцентный анализ (ИФА)
Эти методы применяются реже. Главное их преимущество — простота исполнения и низкая себестоимость. Но есть и существенный недостаток — точность редко превышает 70%. Поэтому в настоящее время специалисты почти перестали использовать их в диагностике уреаплазмоза.
Дополнительно назначают следующие исследования:
- анализ крови (лейкоцитоз),
- кольпоскопия (очаги воспаления),
- уретроскопия (слизистая воспалена),
- УЗИ органов малого таза (очаги воспаления).
Лечение
При уреаплазмозе лечение направлено на эрадикацию, то есть искоренение возбудителя. Поэтому основу терапевтического курса составляют антибактериальные препараты.
Антибиотики
Как мы уже знаем, уреаплазмы склонны к клеточному паразитированию. А это означает, что они проявляют высокую устойчивость не только к антителам, но и к некоторым группам антибиотиков. Пенициллины и цефалоспорины для уреаплазм не представляют угрозы, а потому в лечении не используются. Наименьшую устойчивость эти микроорганизмы проявляют к макролидам и частично — к тетрациклинам. Лучше всего в лечении уреаплазмоза себя зарекомендовали следующие препараты:
- джозамицин (группа макролидов),
- азитромицин (группа макролидов),
- доксициклин (группа тетрациклинов).
Продолжительность курса во многом зависит от выраженности симптомов и результатов лабораторных анализов. В среднем он составляет 10-14 дней.
Важно! Во время курса антибиотиков назначают пробиотики для нормализации баланса кишечной флоры. Средняя продолжительность курса их приема — 1-2 месяца.
Наиболее эффективными в настоящее время считаются следующие препараты:
- Максилак,
- Бифиформ,
- Бактистатин,
- Бифидумбактерин,
- Линекс.
Ранее при лечении уреаплазмоза практически повсеместно применялись иммуномодулирующие препараты. Однако с точки зрения доказательной медицины их применение не имеет достаточных оснований.
Физиотерапия
Физиотерапевтические методы расцениваются как вспомогательные в контексте базового курса лечения, однако «вспомогательные» не означает «бесполезные». Физиопроцедуры помогают улучшить трофику тканей, дают противовоспалительный, иммуномодулирующий, бактерицидный и обезболивающий эффект. Наиболее распространенные методы:
- Озонотерапия — использование насыщенного озоном физраствора.
- Магнитотерапия — применение магнитных полей высокой и низкой частоты.
- Лазеротерапия — воздействие на паховую зону (именно в случае лечения последствий уреаплазмоза) низкоинтенсивным лазерным излучением.
- Электрофорез — воздействие слабого электрического тока позволяет вводить лекарственные средства через кожу и слизистые оболочки.
Особенности лечения при беременности
При лечении беременных женщин наиболее безопасными считаются антибиотики группы макролидов (джозамицин). В первом триместре антибиотики применять не рекомендуется. Всегда важно взвешивать риск для плода и матери.
Профилактика
Главный способ профилактики уреаплазмоза — использование презервативов при сексуальных контактах с малознакомыми партнерами. Также необходимо проходить плановые осмотры у гинеколога. При появлении даже слабо выраженных симптомов, напоминающих клиническую картину уреаплазмоза, важно не медлить с визитом к врачу. Женщинам следует избегать спринцевания без врачебных показаний.
Важно также позаботиться о поддержании иммунитета. Для этого следует избегать вредных привычек, избегать избыточных физических, интеллектуальных и нервных нагрузок — во всем хороша мера. Чтобы избежать дисбактериоза, не следует самостоятельно применять антибиотики и сульфаниламиды.
Беременным женщинам важно соблюдать правила гигиены. После интимной близости следует проводить санацию половых органов. Целесообразно принимать витамины и придерживаться правил здорового питания.
Заключение
Отечественные и зарубежные специалисты расходятся во мнениях относительно того, можно ли выделять уреаплазмоз как самостоятельное заболевание. Принято считать, что уреаплазмоз — не столько заболевание, сколько состояние, способное привести к воспалительным процессам в уретре и органах малого таза. Симптомы будут зависеть от того, какой орган вовлечен в патологический процесс.
Для уреаплазмоза характерно бессимптомное течение, что часто приводит к позднему выявлению и развитию таких осложнений, как воспаление яичников, матки и ее придатков. Особую опасность уреаплазмоз представляет для женщины в период беременности: в это время она подвержена повышенному риску инфицирования, при этом в случае развития воспаления не исключены такие осложнения, как замершая беременность и преждевременные роды.
Уреаплазмы передаются преимущественно при незащищенных сексуальных контактах. Не все виды уреаплазм опасны для человека — из 14 выявленных на сегодня биоваров воспалительные процессы могут спровоцировать только Mycoplasma hominis, Ureaplasma urealyticum, Mycoplasma genitalium и Ureaplasma parvum.
Источники
- Т.Г. Захарова, И.П. Искра // Уреаплазменная инфекция, современные методы диагностики и лечения
- А.А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis
- И.О. Малова, Е.В. Соколовский, М.Р. Рахматулина // Федеральные клинические рекомендации по ведению больных урогенитальными заболеваниями, вызванными Ureaplasma spp., Mycoplasma Hominis
Источник
