Из за молочницы кокки
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
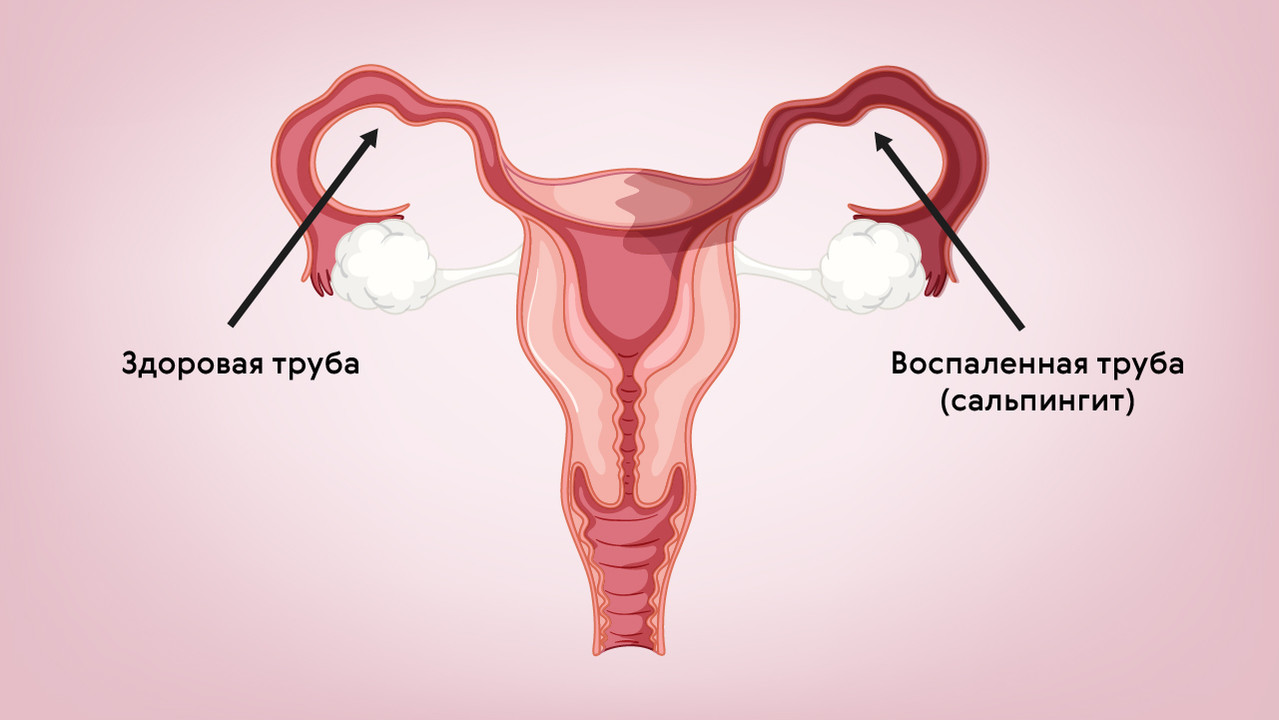
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans – самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например – при простуде или других вирусных инфекциях.
Источник
Здравствуйте! Что можно сказать относительно имеющейся у Вас молочницы. Сегодня принято считать, что вульвовагинальный кандидоз (ВВК) не является контагиозной инфекцией, передающейся половым или бытовым путём. И хотя дрожжеподобные грибы могут попадать в половые пути женщины из кишечника, при контакте с экзогенными (внешними) источниками инфекции, через бытовые предметы, само заболевание развивается лишь под действием определённых экзогенных (внешних) и эндогенных (внутренних) факторов. Одна из основных особенностей течения ВВК – способность сочетания кандидозной инфекции с прочей условно-патогенной бактериальной флорой, имеющей высокую ферментативную и лизирующую (растворяющую) активность, что способствует пенетрации (внедрению) кандид в слизистую оболочку гениталий. Пройдите обследование и исключите наличие сопутствующей флоры! Я не знаю, в каком объёме Вы были обследованы, не видела результаты Ваших анализов. Возможно, это обследование не было полным. Кстати, обследование должен пройти и Ваш супруг. Флора у партнёров совпадает только в 48% случаев, а в 52% она не совпадает. У Вашего супруга может быть выявлена какая-то инфекция, которую нужно учитывать при назначении лечения Вам. Не стоит забывать о том, что грибы рода Candida входят в состав нормальной микрофлоры влагалища и при этом не обязательно вызывают заболевание. Так, по данным различных авторов, около 8-20% здоровых женщин являются кандидоносителями – у них отсутствуют жалобы и клинические проявления заболевания, дрожжеподобные грибы выявляются в низком титре (менее 103 КОЕ/мл). Однако под воздействием определённых экзо- и эндогенных факторов кандидоносительство может привести к развитию клинически выраженных признаков заболевания. Влагалище представляет собой микроэкосистему, особенности которой определяются анатомическим строением, гистологической структурой слизистой оболочки, биологическими свойствами влагалищной жидкости, вагинальной микрофлорой. Функционирование и слаженное взаимодействие всех звеньев микроэкосистемы обеспечивается деятельностью иммунной, эндокринной систем и зависит от факторов как внутренней, так и внешней среды. Качественный и количественный состав влагалищной микрофлоры подвержен различным изменениям. Так, например, в течение менструального цикла в связи с колебаниями секреции половых гормонов дни доминирования лактобактерий сменяются днями преобладания гарднерелл и бактероидов. Изменения вагинального биотопа и рН содержимого влагалища наблюдаются во время менструации за счёт излития менструальной крови, а также после полового акта из-за щелочной реакции спермы. На состав микрофлоры влагалища, как качественный, так и количественный, могут оказывать воздействие особенности туалета половых органов, степень половой активности, а также всевозможные способы контрацепции. Так что проявлению молочницы, безусловно, способствовал приём Вами оральных контрацептивов в течение полугода. Влагалищная микрофлора строго индивидуальна, меняется в различные периоды развития женского организма. Вагинальный эпителий является гормонозависимым, т.е. процесс его созревания регулируется с участием половых гормонов, в основном сочетанным воздействием эстрогенов, прогестерона и гонадотропных гормонов гипофиза. Влияние гормонов опосредованно в частности через фермент лактатдегидрогеназа (ЛДГ). Повышение активности ЛДГ способствует усилению пролиферации вагинального эпителия и накоплению в нем значительного количества гликогена, что обеспечивает как физиологические параметры слизистой оболочки, так и оптимальные условия для существования нормального микробиоценоза. В результате бактериальной утилизации гликогена из зрелых десквамированных эпителиальных клеток происходит образование молочной кислоты и закисление влагалищной жидкости. В норме рН вагинальной жидкости составляет 3,8-4,5. Наряду с гормонально-метаболическим механизмом регулирования влагалищного микробиоценоза значимую роль играют иммунные процессы, как на гуморальном, так и на клеточном уровне. При физиологически полноценных гормональных и иммунных регулирующих системах состав микробиоценоза влагалища стабилен. При случайных сдвигах, в частности за счёт действия внешних факторов, он быстро восстанавливается без специальной коррекции. Однако при наличии серьёзных отклонений в показателях состояния общего метаболизма и при выраженных вредных экзогенных воздействиях неминуемы отрицательные реакции со стороны иммунной и эндокринной систем, что, в конечном итоге, может проявиться количественными и качественными нарушениями микробиоценоза влагалища. Стойкость этих нарушений и возможности медикаментозной коррекции зависят от степени дисфункций иммунной и эндокринной систем. Спектр бактерий, составляющих вагинальный микробиоценоз, изучен достаточно хорошо. Все микроорганизмы, обнаруженные во влагалище здоровых женщин, делят на транзиторные и резидентные. К транзиторной микрофлоре можно отнести практически все условно-патогенные и некоторые патогенные бактерии, которые кратковременно персистируют во влагалище в небольших (101-104 МК/мл) количествах, не вызывая патологических изменений. Элиминирование (удаление) транзиторных микроорганизмов происходит преимущественно в результате антагонистической активности резидентной микрофлоры, а также за счёт физиологического действия иммунной и эндокринной систем. Резидентная облигатная микрофлора представлена лактобациллами с доминированием вида Lactobacillus acidophilus (палочки Додерлейна). В норме количество лактобацилл – не менее 106 МК/мл, в среднем – 107-108 МК/мл с колебаниями в зависимости от фазы МЦ. Лактобациллы играют основную роль в поддержании гомеостаза влагалища. Сапрофитные и условно-патогенные бактерии составляют факультативно-резидентную микрофлору влагалища, их присутствие не обязательно, но допустимо до определённого уровня обсеменённости без нарушения состояния здоровья. Грибы рода Candida в микробиоценозе влагалища являются одним из наиболее часто обнаруживаемых при лабораторных исследованиях микроорганизмов, причём как у практически здоровых женщин, так и при самой разнообразной патологии некандидозного генеза. Причиной этого являются особенности метаболизма и, как следствие, высочайшая адаптация грибов рода Candida к условиям вагинального биотопа. Первичное инфицирование происходит в родовых путях матери, чему способствует повышение частоты их носительства и кандидозов влагалища в III триместре беременности (у новорожденных частота обнаружения кандид достигает 58%). Колонизация влагалища происходит из популяций грибов рода Candida, временно или постоянно пребывающих в прочих микробиоценозах организма, а также во внешней среде. В большинстве случаев не удаётся выявить единственный фактор, способствующий колонизации. Не последнюю роль в возникновении заболевания играют половые гормоны (эстрогены и прогестерон) поскольку они: 1. избирательно ингибируют (подавляют) клеточный и гуморальный компоненты иммунного ответа. В результате этого во влагалище развивается локализованный специфический иммунодефицит по отношению к антигенам грибов рода Candida; 2. влияют на строение эпителия, повышающее авидность (характеристику прочности связи специфических антител с соответствующими антигенами) последнего к Candida spp. Это способствует высокой адгезии (прилипанию) грибов рода Candida на слизистой и увеличению их популяции. Грибы рода Candida, входящие в микробиоценоз влагалища на правах резидентной микрофлоры, принадлежат практически без исключений к виду Candida albicans. Для прочих видов принадлежность к резидентной микрофлоре маловероятна. Чаще всего они ассоциированы с хроническим рецидивирующим кандидозом, а бессимптомно обнаруживаются у пациенток, многократно применявших антибактериальные препараты по различным показаниям и имевших неэффективную противогрибковую терапию в анамнезе. Существует ряд факторов, предрасполагающих к развитию ВВК. К механическим факторам относятся: – Первый половой акт. – Травматические повреждения тканей влагалища. – Ношение синтетического, облегающего белья. – Применение гигиенических прокладок. – Несоблюдение гигиены. – Жаркий климат. Вторичный иммунодефицит: – Туберкулёз. – Онкологические заболевания. – Заболевания крови (в том числе различные анемии). – Инфекционные заболевания (в том числе банальные острые респираторные инфекции). – Тяжелые гнойно-воспалительные процессы. Эндокринные: – Дисфункция половых желез. – Неконтролируемые нарушения углеводного обмена (в т.ч. гипергликемия, сахарный диабет). – Дисфункция надпочечников. – Гипотиреоз. Физиологические: – Возраст от 20 до 40 лет. – Беременность. – Менструация. – Фаза МЦ (пик заболеваемости приходится на его вторую фазу). – Период постменопаузы (постменопауза определяется ретроспективно – через год после последней менструации). Ятрогенные: – Приём антибиотиков (в особенности широкого спектра действия). – Применение кортикостероидов. – Использование иммуносупрессоров. – Химиотерапия. – Ионизирующее облучение и лучевая терапия. – Приём оральных контрацептивов (первого поколения) длительно или с высоким содержанием эстрогенов. – Различные гинекологические манипуляции (введение ВМС, диафрагмы, гистероскопия, гистеросальпингография и др.). – Местное применение метронидазола, клиндамицина, антибактериальных препаратов, содержащих йод (кратковременно, только на фоне кандидоносительства). Прочие: – Гипо- и авитаминозы. – Острые и хронические заболевания мочеполовых органов (в том числе инфекции, передающиеся половым путём [ИППП], бактериальный вагиноз). – Заболевания желудочно-кишечного тракта. – Оральные половые контакты (экзогенный источник – популяция грибов рода Candida, обитающая в полости рта партнёра). – Неоправданно частые и неверно проводимые вагинальные спринцевания. – Применение спермицидов. – Бесконтрольный приём антибиотиков пациенткой в целях самолечения. – Работа на предприятиях по переработке овощей и фруктов. – Использование в производстве пекарских или пивных дрожжей – экзогенное инфицирование Saccharomyces cerevisiae. – Работа в фармацевтической отрасли – производство антибиотиков, белково-витаминных концентратов и других биологически активных веществ. – Медицинские работники. Возможно, какие- то факторы риска есть у Вас? Постарайтесь их исключить из Вашей жизни. Особенностью развития ВВК на современном этапе является способность к распространению, хроническому и рецидивирующему течению, а также частому развитию у грибов типа Сandida резистентности (устойчивости) ко многим лекарственным препаратам. Нозологическая дифференцировка целесообразна с точки зрения выбора рациональной этиотропной терапии. Процессы, обусловленные Candida spp., также могут проявляться в следующих формах: – ВВК как моноинфекция (истинный кандидоз) – кандиды являются моновозбудителем, вызывают клинически выраженную картину заболевания, при этом в вагинальном биоценозе присутствуют грибы Candida и лактобациллы в высоком титре; – ВВК на фоне других ИППП (бактериального вагиноза как специфического, так и неспецифического, трихомониаза). Исследованиями последних лет установлено, что рецидивирующий ВВК не является результатом реинфицирования (повторного заражения) половых путей кандидами. Он обусловлен ослаблением иммунного статуса макроорганизма (в частности особенностями защитной системы влагалища), повышением вирулентности микроорганизмов и приобретённой резистентностью (устойчивостью) к полиеновым или имидазольным препаратам. Согласно клиническим рекомендациям, при назначении лечения необходимо придерживаться следующих принципов: 1. Достижение полной эрадикации (удаления) возбудителя. При рецидивирующих формах инфекции это может быть достигнуто путём точной идентификации возбудителя, определения вида Candida и его чувствительности к антимикотикам, учёта предрасполагающих факторов и правильного выполнения рекомендаций врача. 2. Устранение факторов, поддерживающих рецидивирующий характер заболевания. 3. Лечение сопутствующих заболеваний, осложняющих течение ВВК. Далеко не при каждом эпизоде лабораторного обнаружения грибов рода Candida в вагинальном отделяемом целесообразно применение противогрибковых препаратов. Выделение Candida в количестве более 1 x 102 КОЕ/мл при отсутствии клиники расценивают как бессимптомную колонизацию (кандидоносительство). Лечение при этом не назначают (10-25% населения является транзиторным носителем Candida в полости рта, 65-80 % – в кишечнике, 17 % – в детрите гастродоуденальных язв). Однако при наличии предрасполагающих либо провоцирующих факторов (беременность, инвазивные вмешательства, медицинский аборт, диагностические выскабливания, применение иммуносупрессивной терапии) целесообразно назначение профилактического лечения с целью предотвращения перехода кандидоносительства в клинически выраженную форму заболевания. Аналогичная тактика лечения является оптимальной и в случае кандидоза, сочетанного с бактериальным вагинозом. При этом противогрибковые препараты могут быть применены либо параллельно, либо предварительно, до лечения бактериального вагиноза. Одновременно с противогрибковой терапией необходимо проводить коррекцию состояний, приводящих к развитию ВВК. В соответствии с классификацией Л.С. Страчунского (2000), для лечения ВВК используют следующие противогрибковые лекарственные средства: – препараты полиенового ряда – нистатин, леворин, амфотерицин В, натамицин; – препараты имидазолового ряда – кетоконазол, клотримазол, миконазол, омоконазол, эконазол, бифоназол; – прапараты триазолового ряда – итраконазол, флуконазол; гризеофульвин, флуцитозин, нитрофунгин, декамин, – препараты йода, генцианвиолет и др. Все применяемые внутривагинально кремы, мази и свечи имеют масляную основу, а потому могут повышать проницаемость и снижать прочность презервативов и колпачков, что следует учитывать при использовании этих изделий в качестве противозачаточных средств и средств, предотвращающих заражение инфекциями, передающимися половым путём. Чаще всего для лечения ВВК используют системные препараты (короткий курс – одноразовая доза или лечение в течение 2-3 дней) и местно действующие (топические) лекарственные средства. В качестве основной группы топических препаратов используют азолы, которые по своей эффективности превосходят нистатин. Азолы позволяют добиться устранения проявлений заболевания и исчезновения грибов рода Candida из влагалища у 80-90% пациенток, получивших полный курс лечения. Не смотря на высокую эффективность традиционной местной терапии, у многих пациенток через 1-3 месяца возникают рецидивы. Если при острых формах возможна только местная терапия, то при хронических обязательно сочетание местной, системной и противорецидивной терапии. Что касается контроля эффективности лечения, то в случае исчезновения симптомов заболевания повторное обследование не обязательно. Однако пациентку следует предупредить о том, что ей необходимо обратиться за медицинской помощью к специалисту в случае, если в первые 2 месяца после завершения лечения у неё появятся ранее наблюдавшиеся симптомы ВВК. Так что Вы обязательно должны обратиться и поскорее к лечащему акушеру-гинекологу. По поводу лечения, которое показано именно Вам, нужно посоветоваться с лечащим врачом!!! Действуйте! Всего Вам доброго!
Источник
