Половые органы пораженные молочницей
Кандидоз – заболевание грибковой природы, которое поражает кожу, слизистые и внутренние органы. Чаще встречается воспаление в области гениталий. У женщин молочница поражает влагалище, влагалищную часть матки и вульву. У мужчин характерное место проявления — головка полового члена и крайняя плоть.
Особенности возбудителя
Возбудителем кандидоза является грибок рода кандида. Выделяют около 150 видов этого микроорганизма, из которых 20 живут на коже и слизистых оболочках человека.
Внешне грибки напоминают овальные клетки со спорами внутри, которые необходимы для размножения.
При попадании в благоприятную среду начинается почкование и образование новых колоний. Клетки вытягиваются и становятся похожи на палочки. Затем они объединяются между собой и образуют псевдомицелий. Такая форма кандиды является патогенной.
При попадания в условия, когда выживание может быть затруднено, возбудитель образует вокруг себя плотную оболочку. Тем самым жизнеспособность сохраняется и есть возможность пережить неблагоприятную окружающую обстановку. Эта особенность влияет на живучесть грибков, которые могут обнаруживаться даже на бытовых предметах или продуктах питания.
Способы передачи заболевания
- Кандидоз половых органов передается от одного партнера к другому, но существенного значения это не имеет. Грибы рода Candida являются представителями нормальной микрофлоры и живут на слизистой оболочке половых путей практически каждого человека. Источником заражения чаще выступает женщина. У мужчин грибок быстро вымывается при мочеиспускании и подмывании.
- Иногда кандидоз передается и бытовым путем. Развитие инфекции возможно при использовании одних гигиенических средств, полотенец, постельного белья или одежды вместе с заболевшим. Риск получить заболевание не велик, но все же такой вариант существует.
- Если беременная женщина больна кандидозом, то есть вероятность заражения младенца при прохождении через родовые пути матери или внутриутробно.
Причины заболевания
Основная причина развития кандидоза заключается в снижении иммунной защиты организма. Факторы, способствующие активизации грибка:
- заболевания эндокринной системы, например, надпочечников или щитовидной железы, сахарный диабет;
- иммунодефицит или ВИЧ инфекция;
- хронические стрессы, чрезмерное переутомление;
- переохлаждение;
- инфекционные заболевания;
- прием антибиотиков, цитостатиков, глюкокортикостероидов, иммунодепрессантов, оральных контрацептивов;
- беременность и период лактации;
- контрацепция с использованием внутриматочной спирали;
- травматическое повреждение кожи и слизистых;
- ношение нижнего белья из синтетических тканей;
- венерические заболевания, приводящие к снижению местных факторов защиты.
Симптоматика кандидоза у женщин
У женщин и девушек кандидоз развивается на слизистой оболочке вульвы, влагалища, шейки матки, уретры и иногда мочевого пузыря.
Если заболевание не затронуло мочевыводящие пути, то будут характерны следующие признаки:
- Выделения из влагалища белого цвета, которые имеют творожистую консистенцию и кисловатый запах.
- Зуд и жжение в области половых губ, которое может усиливаться после мочеиспускания или принятия ванны.
- Болевые ощущение во время полового акта. Также могут усиливаться признаки раздражения.
По течению кандидоз классифицируют на скрытый или бессимптомно протекающий вариант, острый и хронический, или рецидивирующий урогенитальный кандидоз.
Если инфекция не подвергалась лечению длительное время, то развивается кандидоз внутренних половых органов. Грибки проникают в канал шейки матки и приводят к развитию кандидозного эндоцервицита, который будет иметь следующие проявления:
- Снаружи шейка матки будет покрыта белесоватыми пленками.
- Также во время осмотра гинеколог обнаруживает комочки белого цвета, которые выделяются из канала шейки матки. Иногда может образовываться белая тягучая слизь.
Если произошло заражение мочевого пузыря, то появится болезненность во время мочеиспускания и частые непродуктивные позывы в туалет.
Кандидоз у мужчин
Многие мужчины не знают, как выглядит кандидоз. По их мнению, это заболевание может развиться только у девушек.
Поражение начинается с головки полового члена. Затем оно переходит на крайнюю плоть, паховую область или мошонку. Возможно воспаление уретры и мочевого пузыря.
Формы, в которых может протекать грибковое поражение у мужчин:
- эрозии;
- пленки;
- пятна ярко-красного цвета и пузыри.
Кроме этих проявлений будет наблюдаться сыпь на коже в виде пятен красного цвета с чешуйками небольшого размера.
Первым из симптомов появляется зуд. Затем начинается жжение. Эти процессы связаны с работой ферментов кандиды, которые расщепляют углеводы человеческих клеток. Происходит образование агрессивных кислот, которые действуют на травмированную кожу.
Кроме того всегда развивается покраснение и отечность пораженной области, вследствие расширения кровеносных сосудов, которые расположены очень близко к коже.
Главным симптомом кандидоза является белесый налет. В его состав входят частички кожи, грибки и погибшие клетки иммунитета. Именно его берут для подтверждения диагноза.
Налет может быть в виде крупинок или пленки, которые легко можно снять шпателем. После этого на ярко-красной воспаленной коже обычно образуются эрозии.
Воспаление крайней плоти проявляется в ее плохом растяжении. В итоге на коже образуются многочисленные трещины, на месте которых потом появляются рубцы. Поэтому после заболевания развивается сужение крайней плоти.
Регионарные лимфатические узлы будут увеличены. При пальпации обнаруживается их уплотнение.
Процесс мочеиспускания становится болезненным. Половой акт так же вызывает неприятные ощущения. После сна больной может обнаруживать белую слизь, которая выделяется из уретры. Такие признаки говорят о развитии кандидозного уретрита. В течение дня характер выделений может изменяться. Они становятся водянистыми и прозрачными.
Проявления хронического кандидоза
Очень часто кандидоз переходит в хроническую форму. Это может происходить по нескольким причинам:
- лечение, которое не было закончено;
- полное отсутствие лечения;
- снижение иммунной защиты организма;
- гиповитаминоз;
- хронический стресс;
- эндокринная патология;
- гормональные перестройки (в том числе во время беременности) и снижение местного иммунитета;
- отсутствие правильной личной гигиены;
- постоянная смена половых партнеров и незащищенные контакты.
Протекать такое заболевание будет несколько лет с постоянным чередованием ремиссии и обострения.
Что может привести к развитию обострения:
- общие инфекционные заболевания;
- сопутствующие инфекции половых органов;
- длительное лечение антибиотиками;
- герпес половых органов;
- общие нарушения гормонального фона в организме.
Лечить хронический кандидоз гораздо сложнее, чем острый. Все медицинские препараты будут подбираться с учетом восприимчивости микроорганизма. Рекомендуется применение противогрибковых препаратов общего и местного действия, иммуномодуляторов, диета. Также пациент может быть направлен на консультацию к эндокринологу для выявления причин, вызвавших изменения в работе желез внутренней секреции.
Диагностика
Диагностика заболевания начинается с осмотра у врача-гинеколога, если это женщина, или врача-уролога. Кроме того, специалист спрашивает, какие есть жалобы.
Для уточнения диагноза всегда проводится микробиологическое исследование. Берется мазок или соскоб налета и отправляется в лабораторию для типирования микроорганизма. Там же проверяется его чувствительность к противогрибковым препаратам.
Кроме того проверяют наличие других инфекций, которые предаются половым путем.
Лечение заболевания
Лечение начинается сразу после того, как диагноз будет подтвержден. Длительность медикаментозной терапии определяется врачом.
Для местного применения используют:
- Самый популярный препарат – Клотримазол в виде крема. Его необходимо наносить на поряженную область 2 раза в день после проведения гигиенических процедур.
- Также можно использовать крем с Натамицином.
- Крем Пимафуцин. Его нужно применять 3-4 раза в течение суток.
- Вагинальные свечи с антимикотиками (Пимафуцин, Клион Д100, Нео-Пенотран форте, Залаин, Ломексин и др.).
Препараты общего действия улучшают эффект от локального воздействия на возбудитель. Чаще всего назначаются следующие препараты:
- Флуконазол;
- Дифлюкан;
- Флюкостат.
Эти лекарственные средства применяются однократно в дозировке 150 мг. При хроническом кандидозе количество приемов может быть изменено.
Иногда назначается более сильный противогрибковый препарат, который называется Нистатин. Рекомендуемая доза и режим применения будет подобрана врачом после полного обследования.
Кроме противогрибковых препаратов назначаются иммуномодуляторы, адаптогены и витамины. Также рекомендуется уменьшить количество потребляемых углеводов.
Самолечением лучше не заниматься, так как симптомы кандидоза могут перекликаться с проявлениями других венерических заболеваний. При обнаружении каких-либо признаков поражения нужно сразу обратиться к врачу, который сможет назначить правильное лечение.
Возможные осложнения
При длительном отсутствии лечения может развиться кандидоз внутренних органов. Грибки проникают в мочевой пузырь, вызывая его воспаление. Затем они могут продвигаться по мочеточникам вверх, в сторону почек, приводя к их поражению.
Также есть риск попадания грибков в репродуктивные органы. Итогом будет бесплодие. Такое осложнение характерно как для мужчин, так и для женщин.
В особо тяжелых случаях возможно распространение возбудителя с током крови. Развивается состояние, которое называется сепсис. Болезнь лечится в стационаре, так как есть вероятность летального исхода.
Профилактические мероприятия
Чтобы избежать развития заболевания, нужно соблюдать не сложные рекомендации:
- уменьшить количество потребляемых углеводов;
- регулярная личная гигиена;
- нижнее белье должно быть из натуральных тканей;
- по возможности лучше не носить тесную одежду;
- назначение антигрибковых препаратов при длительной антибиотикотерапии;
- восстановление микрофлоры влагалища пробиотиками после курса антибиотиков;
- лечение соматических заболеваний.
Кандидоз – это заболевание, которое очень легко подвергается терапии. При своевременном лечении болезнь исчезает уже через 2 недели, а осложнения не развиваются.
Источник
07.04.2017
 Генитальный (урогенитальный) кандидоз – грибковое заболевание, поражающие влагалище, шейку матки и иногда вульву.
Генитальный (урогенитальный) кандидоз – грибковое заболевание, поражающие влагалище, шейку матки и иногда вульву.
Главная причина заболевания – рост грибка Candida albicans, являющегося условно-патогенным, что означает их постоянное присутствие на слизистых полостях организма. В основном передается при половом акте.
Генитальный кандидоз имеет другое название – молочница половых органов, если другие виды молочницы встречаются часто, то генитальный кандидоз не особо распространен. Но это не означает, что вы не должны о нем знать, он способен поразить каждого. Не беспокойтесь, это не венерическое заболевание, хотя и имеет схожие симптомы.
Причины
Большинство людей имеет грибок рода candida чуть ли не с самого детства, и его наличие в организме не причиняет вреда и никак не проявляется, поскольку количество грибка постоянно регулируется. Но некоторые обстоятельства дают грибку преимущество, из-за чего происходит их патогенное размножение.
Кандидоз гениталий развивается под влиянием различных факторов, воздействующих на сопротивляемость организма. Эти факторы могут быть внутренние и внешние.
Внешние факторы, приводящие к размножению грибка, в себя включают:
- Высокую влажность. Если человек часто потеет (гипергидроз), то у него высоки шансы развития кандидоза. А еще у работников водных сфер деятельности, поскольку тепло и влага – условия для размножения грибка.
- Влияние химических средств на кожу.
- Долго нахождение в помещениях, с высокой концентрацией грибка в атмосфере. Например, на консервных фабриках, овощехранилищах и т.д.
- Длительный прием антибиотиков, которые воздействуют на микрофлору организма, предоставляя грибку условия для развития.
- Некачественная гигиена. Паховый кандидоз развивается у детей при не частой смене подгузников или у пациентов, неспособных двигаться.
Внутренние же факторы таковы:
- Изменение микрофлоры.
- Нарушения метаболизма.
- Авитаминоз.
- Ослабление защитных свойств кожи при воспалениях (инфекциях).
Основной фактор развития кандидоза – ослабление иммунитета, что происходит в таких случаях:
- принятия оральных контрацептивов;
- ВИЧ-инфицирование;
- стресс и эмоциональное напряжение;
- сезонные гиповитаминозов;
- нарушение процессов обмена веществ;
- смена климата;
- наличие воспалительных процессов в организме;
- химиотерапия, проводимая для лечения злокачественных образований.
Следите за состоянием здоровья, пользуйтесь методами профилактики и периодически посещайте врача. Во избежание повторного заболевания, кроме симптомов, устраняйте причину возникновения, возможно, что появление кандидоза связано с одной из перечисленных причин.
Симптомы
Для женщины генитальный кандидоз характерен жжением и зудом снаружи половых органов, особенно усиливающимся ночью. Половой акт и мочеиспускание сопровождаются болью, а в паховой области наблюдаются специфические творожистые выделения белого или желтоватого цвета, иногда густые, но бывают и жидкие.
На складках влагалища заметен серый налет из клеток псевдомицелия. При острой форме встречаются отдельные группы налета, а при хронической они сливаются вместе. Влагалище отекает, развивается гиперемия. А после снятия налета слизистая кровоточит.
У мужчин специфической особенностью будет жжение и зуд в районе крайней плоти, а на головке полового члена появляется налет. На крайней плоти происходит покраснение, иногда возникающее и на головке члена. При половом акте и мочеиспускании в паху присутствует усиливающаяся боль.
20 % малышей, не проживших еще и года, сталкиваются с молочницей. Преимущественное количество случаев возникновения молочницы у детей связано с проявлениями в ротовой полости, а в паху заболевание возникает при сильно ослабленном иммунитете организма ребенка, и является составляющей при пеленочном дерматите.
Характерными являются гиперемия и сильные раздражения, которые быстро распространяются по коже в области паха и меж ягодиц. Если у младенца присутствуют подобные симптомы, стоит обратится к педиатру. Не рискуйте здоровьем ребенка, пытаясь вылечить заболевание самостоятельно.
Урогенитальный кандидоз паховых складок имеет три формы: носитель грибка, острый кандидоз и хронический кандидоз.
На ранних стадиях заболевание способно иметь стертые формы проявления, причиняя минимум дискомфорта человеку, а симптоматика не проявляется, или незначительна. При этом наблюдается слабый зуд, а на выделения практически никто не обращает внимания. Обращения к врачу на этой стадии крайне редки, а молочница определяется случайно.
Чаще всего встречается острая форма заболевания, для которой характерны отеки, воспаления и высыпания на слизистых поверхностях и на коже, гиперемия. Острая форма протекает не более двух месяцев.
Хроническая форма имеет длительное течение, и на слизистых поверхностях присутствует атрофия тканей и инфильтрация.
С молочницей знакома чуть ли не каждая женщина, однако при подобных симптомах не стоит подозревать только развитие кандидоза. Не списывайте симптомы на обострение молочницы, ведь по ошибке можно не заметить другие болезни, более серьезные, чем молочница. Точную причину проявлений вам назовет врач после диагностики.
Диагностика
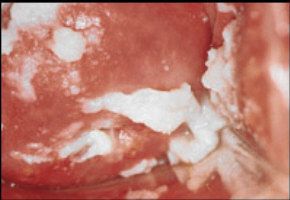 Производится диагностика путем наружного осмотра пациента, что помогает уточнить вид болезни, определить симптомы и исключить возможные заболевания.
Производится диагностика путем наружного осмотра пациента, что помогает уточнить вид болезни, определить симптомы и исключить возможные заболевания.
Генитальный кандидоз диагностируется методом сбора мазка из влагалища или полового члена. Далее полученный материал проверяют под микроскопом, где обнаруживают мицелий грибка. Затем производится посев мазка, чтобы определить чувствительность грибка к антибиотику.
Выявляют наличие возможных сопутствующих заболеваний, что производится при помощи серологических исследований. Чаще всего молочница развивается с другими заболеваниями половых путей. Чтобы определить это сдается анализ на сахар для исключения сахарного диабета. Проходит обследование на ВИЧ. Для взрослых кандидоз паховых складок определяется обследованием на ЗППП. Также к диагностике привлекаются уролог или гинеколог, если молочница протекает у женщин вместе с вагинальным кандидозом, а у мужчин с баланопоститом.
Чтобы отличить молочницу от псориаза паховых складок, эритематозной волчанки, себорейного дерматита или герпеса иногда проводят дифференциальную диагностику.
Перед диагностикой желательно воздержаться от половых контактов, не применять гели, таблетки и кремы, которые врач не назначал.
Сутра не подмывайтесь, и за пару часов до посещения врача не ходите в туалет. Перед походом в больницу противопоказаны спринцевания.
Лечение
Генитальный кандидоз имеет комплексное лечение. Сперва необходимо уничтожить возбудитель и убрать дополнительные заболевания. Лечение лучше проходить обоим партнерам, даже если болен только один. Самостоятельно устранить грибок в паху не получится. Самолечение, препараты из рекламы и советы друзей лишь ведут к осложнению заболевания. Течение болезни у каждого индивидуально, и поэтому врач не просто так выписывает определенные препараты.
Во время беременности выбор препаратов для женщин ограничен. Учтите это, не занимайтесь самолечением, а лучше идите к специалисту.
Местное лечение
При локализованном (местном) лечении в качестве средства борьбы с грибком используются вагинальные свечи, мази и таблетки. Основными преимуществами этого вида лечение являются:
- Отсутствие большого количества противопоказаний;
- Поскольку препараты влияют на грибок непосредственно в месте его нахождения, то общее влияние веществ на организм минимально, что ограждает пациента от вреда;
- Лечение удобно как мужчинам, так и женщинам;
- Препараты не всасываются, и остаются непосредственно на пораженном участке кожи, оказывая эффект максимально долго;
- Среди побочных эффектов чаще всего встречается только аллергия.
А вот среди недостатков можно выделить следующие:
- Если заболевания находится в хронической форме, то действия таких препаратов будет просто недостаточно.
- Лечение такими медикаментами происходит методично, от одной до двух недель.
Действующие вещества препаратов местного лечения имеют сильный лечебный эффект. В основном это:
- натамицин;
- кетоконазол;
- клотримазол;
- экоконазол;
- нитатин.
Системное лечение
Чтобы усилить действие местных препаратов выписывают системные средства борьбы с кандидозом. Это таблетки для приема внутрь и капсулы. Действующие вещества в этих препаратах в основном такие:
- итраконазол;
- натамицин;
- флуконазол.
На самом же деле действующих препаратов больше, однако эти — наиболее действенные.
Несмотря на иллюзионное удобство приема таблеток, это не самый оптимальный вариант. Иногда достаточно одного применения, но действующие вещества быстро разносятся кровью по организму. Из-за этого велик риск возникновения побочных эффектов и количества противопоказаний.
Лечение народными методами
Молочница известна давно, и в народной медицине есть много рецептов, помогающих ее вылечить. Однако лечение такими методами не должно быть основным, а лишь выступать в качестве дополнения. Народные рецепты :
Сделать из соды и воды густую массу, напоминающую пасту, и обработать ей складки на половых органах. Подождать пока засохнет, снять, соблюдая аккуратность и нанести на пораженный участок детскую присыпку или крахмал.
Примочки из сбора трав (кора дуба, череда, тысячелистник, семена льна). Следует залить травы кипятком, сделать отвар, дать ему настоятся и процедить. Примочки делать только с теплым настоем в течение 15-ти минут.
При молочнице помогает стакан морковного сока перед приемом пищи. Но в день – не более двух стаканов.
Сильное действие оказывает чеснок. Раздавите три дольки, и залейте литром теплой воды. Полученный раствор применять для спринцеваний.
Победить молочницу помогут такие травы:
- Ромашка;
- Календула;
- Можжевельник;
- Брусника;
- Боярышник.
Из них можно делать растворы для спринцеваний, проводить обмывание гениталий, применять для компрессов. Правильно сочетать лечение народными методами с основным курсом терапии поможет доктор.
Профилактика
 Предупредить развитие кандидоза куда проще, чем лечить его. Помогут предотвратить развитие патологии такие манипуляции:
Предупредить развитие кандидоза куда проще, чем лечить его. Помогут предотвратить развитие патологии такие манипуляции:
- Соблюдайте чистоту промежности и не нарушайте личную гигиену;
- Следите за употреблением сахара – его не стоит есть много;
- Обогатите рацион кисломолочными натуральными продуктами;
- Для гигиены не используйте чересчур густые и концентрированные гели. Спреи и гели в форме дезодорантов лучше не применять;
- От синтетического обтягивающего белья лучше отказаться, а предпочтительно – свободное белье из натуральных материалов;
- При частых посещениях бассейна не носите долго влажный купальный костюм.
Несмотря на то, что молочница считается не столь опасным заболеванием, иногда ее несвоевременное выявление и лечение приводит к осложнениям. Поэтому не забывайте посещать врача для общего осмотра, чтобы вовремя предостеречь себя от болезни.
Источник
