От сальвагина не появится молочница
В силу понятных причин клиенты аптек нечасто обращаются за советом первостольника по вопросам лечения т.н. деликатных недугов. К небольшому числу исключений в этом плане относится вульвовагинальный кандидоз: по данным опроса Ipsos Comcon, с жалобами посетительниц на «молочницу» в повседневной практике часто сталкивается почти половина российских провизоров (44,9%)1.
Кандида жжет
Возбудители вульвовагинальнога кандидоза (ВВК) – грибы рода Candida. В большинстве случаев это Candida albicans, однако в последние годы все чаще регистрируются инфекции, связанные и с другими видами (non-albicans) этого условно-патогенного микроорганизма: Candida glabrata, Candida tropicalis, Candida krusei и др. Следует подчеркнуть, что возникновение заболевания обусловлено не самим фактом присутствия кандид в организме (они постоянно обитают на слизистых оболочках кишечника, ротовой полости, влагалища), а их избыточным ростом и размножением. «Захватив» урогенитальный тракт, грибы колонизируют слизистую оболочку влагалища, внедряются в ее эпителий и подлежащие слои.
Характерный симптом «молочницы» – густые творожистые выделения с нейтральным запахом. При острой форме им, как правило, сопутствуют зуд, жжение и боль в области половых губ, усиление зуда во время сна или после водных процедур и полового акта, болевые ощущения во время секса и при мочеиспускании.
ВВК – заболевание весьма «назойливое»: до 50% женщин имеют ≥ 2 эпизодов острой «молочницы» в жизни, у 5% и вовсе развивается рецидивирующая форма (≥ 4 острых эпизодов в течение года)2.
Что вправе посоветовать первостольник (ОТС-зона)
Два основных класса лекарств для терапии ВВК – местные и пероральные противогрибковые средства, активные против грибов рода Candida. Согласно действующим Федеральным рекомендациям по ведению больных урогенитальным кандидозом, в случае острой «молочницы» предпочтение отдается местным (вагинальным) формам, при невозможности их использования в ход идут антимикотики системного действия3.
В ассортименте аптек есть множество безрецептурных препаратов из этих групп, которые разрешены к применению в рамках ответственного самолечения. Разумеется, этот факт ни в коей мере не отменяет основную рекомендацию клиентке с жалобами на симптомы «молочницы»: посетить гинеколога. Это необходимо как для максимально точной диагностики инфекции (спектр возбудителей, сопутствующие инфекции и т.п.), так и для подбора оптимальной терапии, ведь многие препараты с клинически доказанной высокой эффективностью относятся к рецептурному сегменту (см. раздел «Возможные назначения врача»).
Основная рекомендация. Местные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы» непосредственно в очаге инфекции.
Варианты предложения: вагинальные свечи Гинезол 7, Залаин, Клотримазол, Ливарол, Пимафуцин, вагинальные таблетки Кандид (500 мг), вагинальный гель Кандид, вагинальный крем Дафнеджин и др.
Факторы выбора препарата
1. Курс терапии
Безрецептурные вагинальные антимикотики различного состава обладают схожим спектром противогрибкового действия. Различные лекарственные формы препаратов не имеют значимых отличий по эффективности, их выбор в основном определяется субъективными предпочтениями пациентки: кому-то больше по нутру свечи, кому-то – вагинальные таблетки, кому-то – гель или крем. Все вагинальные OTC-препараты от «молочницы» применяются с частотой 1 раз в день (на ночь).
Пожалуй, наиболее существенное отличие между местными OTC-препаратами – рекомендованная длительность терапии при острой «молочнице». Самыми удобными в этом плане можно назвать вагинальные свечи Залаин (сертаконазол) и вагинальные таблетки Кандид (клотримазол) в дозе 500 мг: курс лечения ими состоит из однократного введения препарата.
Другие безрецептурные средства применяют дольше:
- 3-5 дней – Ливарол;
- 3-6 дней – Пимафуцин или его генерики;
- 6-7 дней – Дафнеджин, свечи Клотримазол в дозе 100 мг, Гинезол 7, вагинальный гель Кандид.
Лечение проводится до полного исчезновения клинических симптомов острого ВВК.
2. Ограничения к применению
Одна из основных групп риска «молочницы» – беременные: у них заболевание развивается в 2-3 раза чаще, чем у небеременных женщин4. Из OTC-препаратов допустимо использование у этой категории пациенток свечей с натамицином (Пимафуцин, Примафунгин, Экофуцин). Большинство других местных средств противопоказано в I триместре, а на 3-9 месяцах беременности может применяться только по назначению и под наблюдением врача-гинеколога.
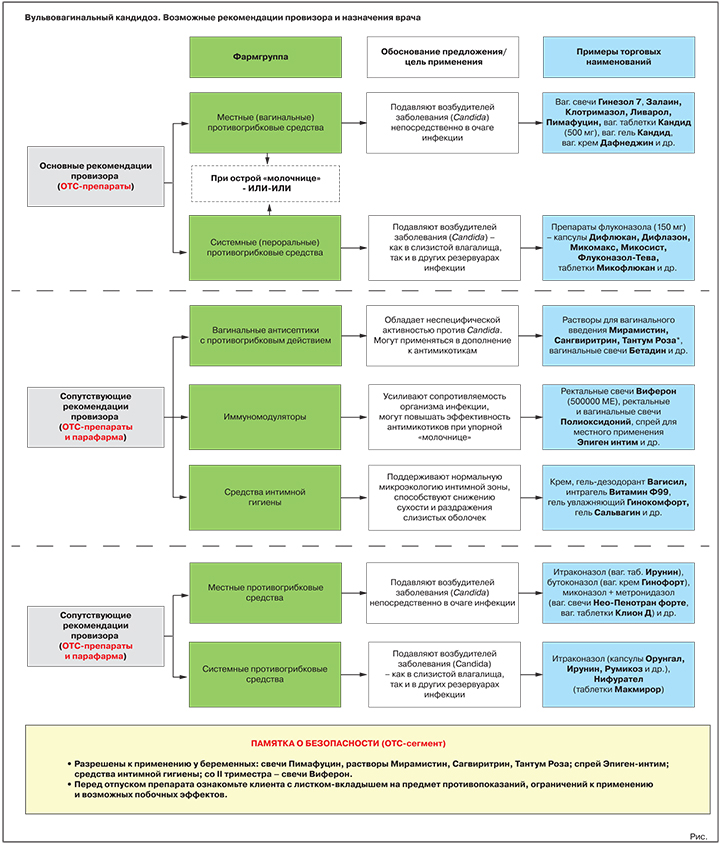
Альтернативная или дополнительная рекомендация. Пероральные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы».
Варианты предложения: препараты флуконазола (референтный препарат – капсулы Дифлюкан, генерики – капсулы Дифлазон, Микомакс, Микосист, Флуконазол-Тева, таблетки Микофлюкан и многие др.); препарат натамицина (таблетки Пимафуцин).
Факторы выбора препарата
1. Принцип действия
Если флуконазол всасывается в кровь и оказывает системное противогрибковое действие, то натамицин после приема внутрь действует только на уровне ЖКТ, который выполняет в организме роль одного из резервуаров Candida. Как следствие, при лечении острого ВВК флуконазол может применяться в качестве альтернативы местным вагинальным средствам, натамицин – только в качестве дополнения.
2. Дозировка
- При неосложненной «молочнице» флуконазол применяют однократно в дозе 150 мг. Форма выпуска 150 мг № 1 есть у всех препаратов флуконазола на российском рынке.
- При хронической (рецидивирующей) форме заболевания применяют ту же дозировку 1 раз в неделю, при этом длительность терапии устанавливается врачом.
- Режим приема натамицина при «молочнице» – по 1 таблетке 4 раза в сутки, 10-20 дней (после исчезновения симптомов рекомендуется принимать препарат еще несколько дней).
3. Ограничения к приему
- Флуконазол противопоказан при беременности, прием натамицина в этот период возможен.
- Флуконазол может вызывать головокружение, о чем следует предупредить пациенток, управляющих автомобилем.
4. Терапевтическая эквивалентность
Если пероральный натамицин в настоящее время представлен в России лишь одним торговым наименованием, то флуконазолов, напротив, чрезвычайно много. Не ставя под сомнение факт сопоставимой эффективности различных препаратов с этим МНН в равнозначных дозировках и лекарственных формах, тем не менее, обозначим те генерики, которые официально признаны FDA терапевтически эквивалентными по отношению к Дифлюкану (код эквивалентности AB). Из препаратов, зарегистрированных в России, к таковым относятся Микофлюкан и Флуконазол-Тева5.
Возможные сопутствующие рекомендации
Антисептики с противогрибковыми свойствами
Обоснование предложения: обладают неспецифической активностью против Candida. Могут использоваться в дополнение к специализированным противогрибковым средствам, в т.ч. при подозрении на смешанные инфекции.
Варианты предложения: растворы для вагинального введения Мирамистин, Сангвиритрин, Тантум Роза, вагинальные свечи Бетадин и др.
На заметку провизору
- В период беременности возможно применение растворов Мирамистин, Сангвиритрин, Тантум Роза. Не рекомендуется применять со II триместра беременности свечи Бетадин.
- Тантум Роза (бензидамин), зарегистрированный как НПВП, обладает не только антисептическими свойствами, но и выраженным местным противовоспалительным и обезболивающим действием.
- Курсы применения при «молочнице»:
- Бетадин – по 1 свече 1-2 раза в день, 7 суток;
- Мирамистин – 2-4 спринцевания (по 10 мл) в день, до 2 недель;
- Сангвиритрин – 1-2 спринцевания в сутки (1 ч. л. раствора на 200 мл теплой воды), 5 дней;
- Тантум Роза – 2 спринцевания в сутки (по 1 флакону) 3-5 раз в день.
Иммуномодуляторы
Обоснование предложения: усиливают сопротивляемость организма инфекции, могут повышать эффективность противогрибковых средств при упорном течении заболевания.
Варианты предложения: ректальные свечи Виферон (500 000 МЕ), ректальные и вагинальные свечи Полиоксидоний, спрей для местного применения Эпиген интим и др.
На заметку провизору
- Виферон разрешен к применению с 14-й недели беременности. Эпиген интим может использоваться беременными на любом сроке. Полиоксидоний этой группе пациенток противопоказан.
- При «молочнице» иммуномодуляторы применяются в комплексе с противогрибковыми средствами.
- Курсы применения при «молочнице»:
- Виферон (500 000 ЕД) – ректально, по 1 свече 2 раза в день, 5-10 суток;
- Полиоксидоний – ректально и вагинально: по 1 суппозиторию (6 мг или 12 мг) 1 раз в сутки ежедневно в течение трех дней, затем через день, курсом 10-20 суппозиториев;
- Эпиген интим – вагинально, по 1-2 впрыскивания 3-4 раза в день, 7-10 суток.
Средства интимной гигиены
Обоснование предложения: при регулярном применении поддерживают нормальную микроэкологию интимной зоны, способствуют снижению сухости и раздражения слизистых оболочек, уменьшают риск новых вагинитов.
Варианты предложения: гель-дезодорант Вагисил, интрагель Витамин Ф99, гель увлажняющий Гинокомфорт, гель Сальвагин и др.
На заметку провизору
- Средства этой группы могут применяться в период беременности.
- Во время острой «молочницы» следует избегать средств, вызывающих выраженное снижение pH влагалища (в пределах ≤ 3,5), поскольку сильно закисленная среда благоприятствует росту кандид. По той же причине в острый период заболевания не рекомендованы вагинальные пробиотики и пребиотики.
Возможные назначения врача (Rx-зона)
Противогрибковые средства местного действия
Цель применения: прямое подавление/уничтожение возбудителей заболевания в очаге инфекции.
Представители: итраконазол (вагинальные таблетки Ирунин), бутоконазол (вагинальный крем Гинофорт), фентиконазол (вагинальный крем или вагинальные капсулы Ломексин), миконазол + метронидазол (вагинальные суппозитории Нео-Пенотран, Нео-Пенотран форте, вагинальные таблетки Клион Д) и др.
На заметку провизору
- Общие преимущества вагинальных форм препаратов перед системными средствами – быстрое начало действия непосредственно в эпицентре инфекции, отсутствие системных побочных эффектов при соблюдении правильного режима дозирования.
- Ряд местных Rx-препаратов (Нео-Пенотран, Гайномакс, Метрогил Плюс и др.) наряду с противогрибковым компонентом содержит антибактериальное и противопротозойное средство из группы 5-нитроимидазолов (метронидазол, тиоконазол или др.). Благодаря такому комбинированному составу они нередко назначаются гинекологами при смешанных инфекциях – сочетании «молочницы» с бактериальным вагинозом и/или трихомониазом.
Пероральные противогрибковые средства
Цель применения: прямое подавление/уничтожение возбудителей «молочницы».
Представители: итраконазол (капсулы Орунгал, Ирунин, Итраконазол-Тева, Румикоз и др.), нифурател (таблетки Макмирор), нистатин (таблетки Нистатин).
На заметку провизору
- Если препараты итраконазола и нифуратела при острой «молочнице» могут назначаться как альтернатива местным средствам, то таблетки с нистатином – исключительно как дополнение. Как и натамицин, они практически не всасываются из ЖКТ и используются лишь для противогрибковой санации кишечника. По сути они являются средствами локального, а не системного действия.
- Общие преимущества средств системного действия – распределение не только в ткани влагалища, но и в другие резервуары кандиды (кишечник, ротовая полость), удобство приема (внутрь).
- При рецидивирующей молочнице пероральные средства системного действия могут назначаться в комбинации с местными препаратами.
Иммуномодулирующие средства
Цель применения: нормализация параметров врожденного иммунитета, повышение терапевтической результативности противогрибковых препаратов при упорной, рецидивирующей «молочнице».
Представители группы: интерферон альфа-2b + таурин + бензокаин (вагинальные и ректальные суппозитории Генферон), синтетический пептид (раствор для местного применения Гепон), оксодигидроакридинилацетат натрия (раствор для инъекций Неовир) и др.
На заметку провизору
Перечисленные иммуномодуляторы могут назначаться врачами не только при ВВК, но и при других инфекционных гинекологических заболеваниях (бактериальный вагиноз, трихомониаз и др.).
————————————————-
1 Pharma-Q, HealthIndex, мнение провизоров – весна 2016 г. Ipsos Comcon.
2 Patel D.A. et al. Risk factors for recurrent vulvovaginal candidiasis in women receiving maintenance antifungal therapy: Result of a prospective cohort study. American Journal of Obstetrics and Gynecology, 2004, vol. 190. – P. 644-653.
3 Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом. Российское общество дерматовенерологов и косметологов. М., 2015 г., 15 с.
4 Занько С.Н. Вагинальный кандидоз. Охрана материнства и детства, 2006, №5. С. 64-71.
5 https://www.accessdata.fda.gov/scripts/cder/drugsatfda/index.cfm?fuseaction=.Overview&DrugName=FLUCONAZOLE. В США соответствующие генерики зарегистрированы под торговыми названиями Fluconazole.
Источник
Обязательно ли лечить молочницу?
В большинстве случаев грамотное лечение молочницы, которая чаще всего вызывается условно-патогенными грибами Candida albicans, приводит к полному выздоровлению. Не смотря на то, что около половины женщин отмечают рецидивирующий характер кандидоза влагалища (молочницы), только 5-8% случаев заболевания переходят в хроническую форму.
Важно! Лечение молочницы должно проводиться в обязательном порядке. Без должной терапии воспаление может распространяться на другие органы, способствуя различным осложнениям.
Без лечения вагинальный кандидоз может осложняться эндометритом и сальпингоофоритом (воспалением слизистой оболочки матки, а также маточных труб и яичников соответственно), что, в свою очередь, может стать причиной бесплодия или эктопической беременности.
Наличие серьезных заболеваний, которые плохо поддаются лечению и серьезно нарушают работу иммунитета, также не является причиной опускать руки. Во-первых, при должном внимании часто удается достичь стойкой ремиссии. Во-вторых, бесконтрольное течение кандидоза в таких случаях может приводить к серьезным, угрожающим жизни осложнениям.
Основу лечения молочницы составляют противогрибковые препараты: флуконазол, клотримазол и другие средства из класса азолов. В зависимости от тяжести поражения и индивидуальных особенностей человека они могут назначаться в виде таблеток или капсул для перорального приема или мазей, кремов или вагинальных свечей для местной терапии. Дополнительно применяют антисептики для обработки зоны воспаления, пробиотики – для восстановления нормальной микрофлоры, при сопутствующем нарушении работы иммунной системы – иммуномодуляторы.
Нужно ли лечить партнера? Можно ли заниматься сексом во время лечения молочницы?
Молочница не относится к числу инфекций, передающихся половым путем. Однако грибы могут распространяться от человека к человеку при прямом контакте, в том числе – во время полового акта. Поэтому, при наличии симптомов кандидоза у полового партнера, он также должен пройти соответствующее обследование и лечение.
Интимная близость при активной молочнице должна быть ограничена и по ряду других причин. В первую очередь, механическое воздействие на ткани и контакт с барьерными контрацептивами замедляют процесс восстановления пораженных слизистых и способствуют дальнейшему сохранению воспалительного процесса. Это снижает эффективность местного лечения.
Также секс часто приводит к инфицированию партнера. В одном случае это может спровоцировать молочницу, в особенности если у партнера есть склонность к грибковым инфекциям или имеются нарушения работы иммунитета, обусловленные сахарным диабетом, ВИЧ или другими заболеваниями. В другом – партнер станет бессимптомным носителем грибка. Это значит, что повторные половые контакты с этим человеком в будущем могут стать причиной рецидива заболевания уже после прохождения курса терапии.
Сколько времени нужно на лечение молочницы?
Сроки лечения напрямую зависят от течения заболевания, наличия осложнений, сопутствующих патологий или состояний, а также формы выбранного лекарственного препарата. Большинство случаев острой молочницы требуют проведения местных процедур (спринцевания, нанесения мазей или введения вагинальных свечей) на протяжении 2-3 дней или же 1-2 кратного приема таблеток или капсул антимикотических лекарств. Как правило, ее симптомы проходят спустя этот же промежуток времени либо длятся несколько дольше.
Терапия рецидивирующего вагинального кандидоза более длительная и занимает от 1 до 2 недель использования вагинальных свечей или мазей. В качестве альтернативы назначается трехкратный прием пероральных средств с интервалом в 3 дня, что суммарно составляет 9 дней. Часто при этом рекомендовано дальнейшее поддерживающее лечение протяженностью до 6 месяцев.
Как долго проходит молочница при беременности?
Симптомы молочницы при беременности практически не отличаются от других этиологических форм заболевания, за исключением нескольких особенностей, например – склонности к рецидивам на фоне ослабления иммунитета.
Во время вынашивания ребенка рекомендуется избегать приема пероральных форм лекарств, поскольку они могут пагубно влиять на внутриутробное развитие плода и даже провоцировать самопроизвольные аборты на ранних сроках. Поэтому рекомендовано использование только вагинальных мазей или свечей, но более длительным курсом – 7-10 дней.
Почему кандидоз возвращается?
Можно выделить целый ряд факторов, которые способствуют повторным обострениям кандидоза. Среди них: неправильное или некачественное лечение, повторное инфицирование и невозможность устранить первопричину патологии.
Хронические или скрытые заболевания
Одним из важных провоцирующих факторов как первичного развития молочницы, так и ее последующих рецидивов являются нелеченные хронические заболевания или бессимптомные патологии. Чаще всего это аутоиммунные и эндокринные заболевания, ВИЧ-инфекция, злокачественные новообразования или прохождение противоопухолевой терапии: курс лучевой терапии, химиотерапии.
Большинство соматических и вялотекущих инфекционных заболеваний негативно сказывается на работе иммунной системы и сопротивляемости организма инфекционным агентам. Вследствие этого условно-патогенный грибок Candida, вызывающий молочницу, получает возможность активного роста и размножения.
В некоторых случаях, в особенности – на фоне иммунодефицитных состояний, молочница развивается сразу в нескольких местах. Помимо половых органов могут поражаться ротовая полость, зоны кожных складок и др. При местном лечении вагинального кандидоза эти участки остаются без должного внимания и становятся причиной повторных обострений, поскольку происходит постоянное реинфицирование.
Устойчивость грибка к медикаментам
Молочница может быть обусловлена не только классической Candida albicans, но и другими разновидностями дрожжевых грибов этого вида: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae. Эти грибы часто оказываются нечувствительными, резистентными к наиболее распространенным и широко используемым противогрибковым препаратам, что делает лечение неэффективным.
Недостатки лечения
Иногда стандартного лечения может быть недостаточно. Например, при беременности, когда применение пероральных средств ограничено, местная терапия не всегда способна полностью устранить грибковую инфекцию – она всего лишь угнетает ее активность. Поэтому после прекращения стандартного курса терапии через небольшой промежуток времени развивается рецидив молочницы.
Самолечение и нарушение рекомендаций
Повторные эпизоды молочницы могут означать, что инфекция не была полностью пролечена. Это может быть обусловлено несоблюдением рекомендаций лечащего врача, применением неправильных средств или употреблением несоответствующей дозы препарата вследствие самолечения. Также причиной рецидива может быть пренебрежение поддерживающим лечением после устранения острого грибкового воспаления.
Важно! Даже полноценное, правильное лечение не в состоянии предотвратить повторное инфицирование при контакте с грибами сразу после проведения терапии. Поэтому важно ограничить телесный контакт с другими больными людьми или потенциальными носителями. Не следует забывать, что заразиться кандидами можно во время секса, ребенок и мать могут передавать друг другу инфекцию при грудном вскармливании.
Нарушение правил личной гигиены
Несоблюдение правил личной гигиены провоцирует как первичные эпизоды вагинального кандидоза, так и его рецидивы. Регулярное посещение душа и использование средств для интимной гигиены, особенно в восстановительном периоде, играют одну из ключевых ролей.
Дрожжевые грибы, такие как Candida, быстрее развиваются в условиях высокой влажности. Поэтому ношение влажного нижнего белья (например – после посещения бассейна) способствует новым эпизодам молочницы. По этой же причине, с целью профилактики молочницы, рекомендуется избегать синтетической ткани, отдавая предпочтение хлопчатобумажным изделиям.
Неправильный диагноз
Симптомы вагинального кандидоза иногда бывают довольно нечеткими, из-за чего он может имитировать другие заболевания. Наиболее часто схожими клиническими признаками могут обладать:
- Бактериальный вагиноз,
- Герпес половых органов,
- Аэробный вагинит,
- Аллергические реакции,
- Поражения кожи: красный плоский лишай, склеродермия, экзема.
Неправильно установленный диагноз влечет за собой выбор неподходящей тактики лечения, которая никак не повлияет на течение заболевания. В некоторых случаях может наблюдаться кратковременное улучшение, но вскоре возникнет повторный эпизод болезни.
Кто склонен к хроническому кандидозу?
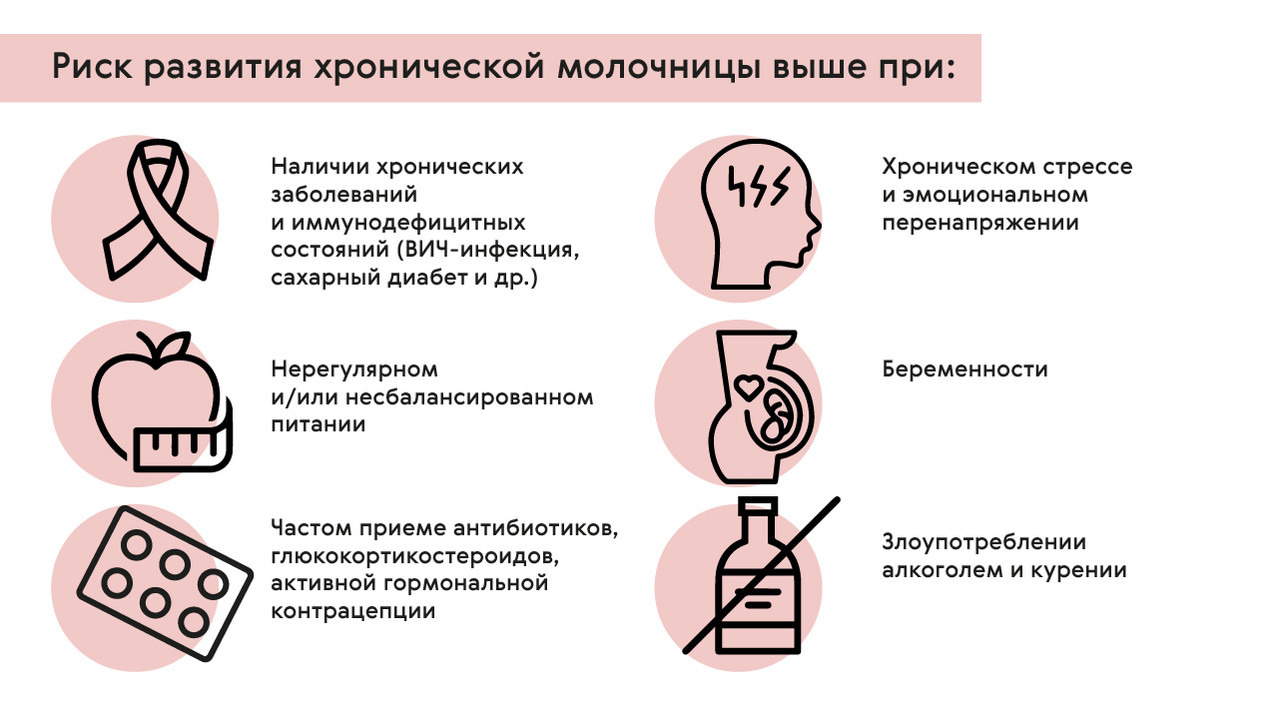
Склонность к хроническому кандидозу отмечается у людей, имеющих нарушения нормального состава микрофлоры организма и так называемые иммунодефицитные состояния. Помимо ранее упомянутых хронических заболеваний и ВИЧ-инфекции повышать риск развития молочницы может (рис. 1):
- Беременность.
- Хронический стресс и эмоциональное перенапряжение.
- Нерегулярное и/или несбалансированное питание, злоупотребление углеводной пищей и «сладким».
- Частый прием антибиотиков, глюкокортикостероидов.
- Активная гормональная контрацепция.
Также группой риска для молочницы являются дети грудного возраста. У них иммунная система еще недостаточно сформирована и адаптирована к взаимодействию со всеми условно-патогенными представителями микрофлоры человека. Из-за этого даже бессимптомное кандидозное носительство у матери может стать причиной молочницы у ребенка.
 Рисунок 1. Факторы риска развития хронической молочницы. Источник: МедПортал
Рисунок 1. Факторы риска развития хронической молочницы. Источник: МедПортал
Что делать, если кандидоз не проходит?
Отсутствие эффектов от правильно проводимого лечения так же, как и частые рецидивы молочницы, – причина повторного обращения за медицинской помощью к специалисту, который сможет подобрать более эффективную схему лечения.
Важно не заниматься самостоятельной коррекцией ранее назначенной терапии, если она оказалось неэффективной. Использование аналогичного лекарства под другой торговой маркой или простое увеличение дозы может быть не только бесполезным с точки зрения лечения, но и опасным для здоровья. Только квалифицированный специалист может оценить взаимодействие нескольких разных медикаментов при их одновременном использовании.
Правильным решением будет повторная консультация и дальнейшее соблюдение всех правил профилактики молочницы. Врач подберет другую, альтернативную схему лечения, а также укажет на вероятные ошибки в поведении или недостатки в образе жизни, которые были не столь очевидны для пациента. Например, порекомендует коррекцию питания с ограничением углеводных продуктов и назначит дополнительные средства для восстановления нормальной микрофлоры.
Как определить победу над молочницей?
Полное излечение от молочницы подтверждается несколькими критериями. Первый – клинический. Это означает полное отсутствие каких-либо симптомов кандидоза и его рецидивов на протяжении длительного времени, как правило, не менее 6 месяцев.
Второй критерий – результаты микробиологического исследования влагалища, проводящиеся спустя 14 дней после окончания лечения. Этот анализ нацелен на изучение микробного состава слизистой органа. При эффективном лечении в анализе не будут выявлены кандиды или их соотношение с другими представителями нормальной микрофлоры будет находиться в пределах допустимой нормы.
Заключение
Смириться ли с молочницей при ее частых рецидивах? Ответ – нет. Даже при рецидивирующем, хроническом течении заболевания и наличии серьезных сопутствующих патологий, которые угнетают естественную защиту организма, можно достичь стойкой ремиссии и нормального качества жизни. Ключом к этому являются тщательное соблюдение всех рекомендаций лечащего специалиста и мер профилактики, а также полноценная терапия сопутствующих заболеваний и состояний.
Источники
- Урогенитальный кандидоз. Клинические рекомендации. Москва, 2016. – 22 с
- Байрамова Г.Р., Амирханян А.С., Чернова В.Ф. Вульвовагинальный кандидоз: патогенез, диагностика и тактика лечения //Доктор.Ру, 2018. – № 10 (154).- С. 32-36
- Евсеев А. А. Современные принципы диагностики и лечения вагинального кандидоза // Вестн. репр.. 2009. №2.
- Mayo Clinic Staff. (2015). Yeast infection (vaginal).
- Sherry L., Kean R., McKloud E., O’Donnell L. E., Metcalfe R., Jones B. L. et al. Biofilms formed by isolates from recurrent vulvovaginal candidiasis patients are heterogeneous and insensitive to fluconazole // Antimicrob. Agents. Chemother, 2017; 61(9).
Источник
