Молочница выделения на трусиках


Практически всегда кандидоз сопровождается образованием характерных выделений. Они представляют собой один из явных симптомов. Если болезнь находится только на начальной стадии, проявления могут быть очень слабыми. Если заниматься лечением самостоятельно, можно только усугубить ситуацию. Предварительно надо посетить гинеколога, проконсультироваться с ним для подбора оптимальной терапевтической схемы.
Выделения при молочнице и их основные особенности
Кандидоз очень часто поражает именно представительниц прекрасного пола. Это обусловлено физиологическими особенностями организма и воздействием со стороны грибков Кандида. Заболевание в большинстве случаев обладает острым характером, но иногда течение проходит без ярко выраженных симптомов. Это заболевание является одним из самых распространенных на сегодняшний день. Тут требуется особенное внимание, потому как без соответствующего лечения могут возникать неприятные последствия. Проблема не относится к категории венерических, но нередко именно половым путем и происходит заражение. У партнера при этом могут отсутствовать основные симптомы, но все равно ему желательно пролечиться.
У доктора можно узнать, какие выделения при молочнице. Это позволит своевременно идентифицировать заболевание, предпринять все необходимые меры для качественного лечения и восстановления организма. В норме они не должны становиться причиной для тревоги, но когда в них начинают появляться особые комочки, консистенция становится похожей на творог, надо задуматься. Они могут быть белыми или желтоватыми. Практически всегда они обладают кисловатым запахом. При наличии хлопьев и небольших пластинок там надо обратиться к доктору. Диагноз практически всегда будет положительным, если появляются и другие симптомы, среди которых чесание, раздражение и т.д.
Творожистые выделения при молочнице у женщин представляют собой типичный признак заболевания. В норме комочки могут быть очень небольшими, но при наличии заболевания они становятся совсем неоднородными и более крупными. Там могут попадаться крупные хлопья, которые по своему внешнему виду действительно напоминают молочные продукты. Чаще всего они обладают белым цветом. Чтобы диагностировать заболевание, требуется проведение специальных анализов. Они назначаются при возникновении таких симптомов, как:
- Покраснения половых органов.
- Жжение.
- Зуд.
- Кисломолочный запах и т.д.
Если были обнаружены подобные признаки, лучше не медлить, сразу обращаться в больницу за квалифицированной поддержкой. Если появляются желтые выделения при молочнице, требуется грамотная терапия. Только после прохождения ее полного курса можно будет избавиться от заболевания.
В настоящее время заболевание очень часто протекает без особых симптомов. Она может многократно активизироваться, но потом настолько же быстро затихать. По этой причине каждой представительнице прекрасного пола будет невероятно важно научиться распознавать основные признаки. Они у каждой женщины присутствуют в нормальном здоровом состоянии. Они являются частью нормального физиологического процесса. Характер может меняться на протяжении менструального цикла. Практически всегда женщина точно знает, какие у нее жидкости и какими основными особенностями они обладают. Если кандидоз выражен не слишком ярком, они могут оставаться такими же, как и в нормальном состоянии. Только внимательной женщине удастся обнаружить проблему и некоторые изменения. Но, к сожалению, многие даже при обнаружении потенциальных симптомов относятся к ним не очень внимательно, предпочитая игнорировать. Но не стоит рассчитывать, что они утихнут сами по себе. Заболевание может развиться очень ярко и бурно. Такой подход не стоит применять ни в коем случае. Надо заниматься лечением вне зависимости от остроты проявлений и прочих нюансов.
Какого цвета выделения при молочнице?
Цвет может быть самым разнообразным. В большинстве случаев он является белым, но иногда становится желтоватым, зеленоватым и т.д. Иногда появляются даже розовые выделения при молочнице. Тут немало зависит от состояния здоровья человека, особенностей иммунной системы и прочих деталей. Например, у беременных женщин они практически всегда на первом триместре прозрачные. Они представляют собой слизь, которая выделяется в обилии из маточной шейки. Она является своеобразным защитным барьером, предохраняющим от проникновения инфекций. Когда они становятся цветными, то в процессе беременности наверняка возникли сбои. Нередко они становятся именно розовыми. Если были замечены примеси крови внутри такой жидкости после зачатия, надо обратиться в обязательном порядке к гинекологу. Существуют риски заражения кандидозом. Чем раньше удастся обнаружить проблему, тем проще будет ее устранение.
Выделения у женщин в период беременности
Для беременных женщин молочница и выделения становятся очень распространенной темой. Это заболевание считается одним из самых опасных и коварных врагов. Организм старается в конкретный период активно защищаться от разнообразных заражений инфекционного типа извне. В то же время грибки начинают активно размножаться под воздействием некоторых факторов, что приводит к поражению слизистых. Тут возникает риск неправильно закрепления плода на маточных стенках.
Дебютные шесть недель являются недопустимыми для наличия кандидоза, потому как он способен даже оказаться основанием прерывания плодового развития. Если не удалось воспрепятствовать возникновению заражения, никогда не стоит предпринимать самостоятельных лечебных попыток. Лучше сразу прийти к профессиональному специалисту. Обратиться к нему стоит и тогда, когда стали появляться коричневые выделения при молочнице. Они обычно характеризуют наличие серьезных проблем со здоровьем. Болезнь переходит в серьезную стадию при таких симптомах.
Если выделения обладают розовым цветом, это указывает на поражение маточных стенок. Эта стадия является начальной у эрозии. На постоянной основе большим количеством мелких язвочек начинают выделяться кровянистые слизистые массы. Они постепенно перемешиваются с белыми массами. Сами по себе жидкости на поздней стадии отличаются зеленым цветом. Такие выделения при молочнице у беременных представляют собой признак серьезных осложнений. Они характеризуются насыщенным и стойким запахом. После осуществления гигиенических процедур личного характера проблема примерно через час вновь появляется. Их наличие указывает на позднюю ступень заболевания. Только под наблюдением квалифицированного доктора появятся шансы на выздоровление. Если не заняться терапией, возникают риски проникновения инфекции дальше в организм. К примеру, она способна поразить мочеиспускательный канал и т.д.

Важность дифференцирования и правильного лечения
При некоторых венерических заболеваниях возникают подобные симптомы. К ним можно отнести:
- Гонорею.
- Трихоманиоз.
- Гарднереллез и т.д.
По этой причине невероятно важно правильно дифференцировать проблемы, отличать кандидоз от остальных подобных проблем. При венерических заболеваниях потребуется другая терапия и комплексная диагностика. Задерживаться с началом лечения будет невероятно опасным.
Разный цвет выделений при молочнице обязательно должен насторожить женщину. При помощи использования специальных свечей в большинстве случаев удается ликвидировать неприятные запахи. Выделения при этом начинают постепенно приобретать природный свет. Во влагалище происходит растворение свечей, образуется специальная пленка, обволакивающая слизистые. Таким образом, удается нейтрализовать воспалительный процесс.
Если были обнаружены зеленые выделения при молочнице, важно как можно скорее начать лечение. Предварительно требуется проведение квалифицированной диагностики. Она представляет собой очень важный этап. Для лечения могут использоваться:
- Специальные таблетки, которые принимаются внутрь и убивают патогенные микроорганизмы.
- Крем.
- Гель.
- Мазь.
- Свечи и т.д.
Предлагается большое количество разнообразных вариантов. Если образуются белые выделения, но это не молочница, надо будет принимать соответствующие лекарства. Именно из-за схожести симптомов с некоторыми другими заболеваниями и важно использовать поддержку квалифицированных докторов. Лечение может назначаться только ими после проведения тщательной диагностики.
Желательно один раз, но серьезно заняться лечением, чем потом многократно сталкиваться с проблемой. Некоторые люди при исчезновении первых симптомов начинают думать, что все уже в прошлом. Но в действительности грибки остаются внутри организма, появляются выделения зеленоватого цвета и все остальное. Только после правильной терапии можно излечиться.
Если принимаются антибиотики, надо будет использовать и другие средства, которые нивелируют их негативное воздействие на микрофлору. Это должны быть пробиотики для ее восстановления. Уничтожение грибков считается основной задачей в процессе лечения. Тогда выделения при кандидозе постепенно исчезнут.
На первых стадиях можно использовать местные препараты. Тогда творожистые проявления постепенно исчезнут. Патологическая микрофлора постепенно будет угнетаться. Надежное лечение является своеобразным залогом успеха. Есть масса препаратов, среди которых:
- Полижинакс.
- Пимафуцин.
- Противогрибковые средства.
- Антигистаминные препараты.
- Противоспалительные средства нестероидного происхождения и т.д.
Параллельно требуется и укрепление иммунной системы. Надо понимать, как отличить молочницу от выделений, чтобы подобрать правильные средства для терапии. Но их надо подбирать только благодаря доктору.
Многих интересует, могут ли при молочнице быть желтые выделения. Они могут обладать и многими другими цветами. В таких случаях может прописываться Ливарол, Антифуганол, Канестен, Микоразол и прочие препараты. Они помогают за несколько дней излечиться.
Если была диагностирована желтая молочница, требуется своевременное начало лечения. Если не сделать этого, существуют значительные риски возникновения осложнений, неприятных последствий.
Профилактика образования выделений после молочницы и самого заболевания
Чтобы зеленая молочница или другие ее разновидности не стали проблемой для дамы, желательно пользоваться простыми профилактическими мероприятиями. Они заключаются в таких моментах:
- Рациональное питание, в котором будет присутствовать достаточное количество витамином, микроэлементов.
- Интимная гигиена.
- Своевременное лечение разнообразных инфекций.
- Необходимо на постоянной основе посещать гинеколога, хотя бы раз в полгода.
- Бороться с запорами в случае их возникновения и т.д.
У доктора можно узнать, могут ли быть зеленые выделения при молочнице, как и многое другое. Консультация представляет собой невероятно важный шаг. Она дает возможность определить актуальное состояние собственного здоровья, узнать основные особенности конкретного заболевания.
Здоровый человек с крепким иммунитетом и правильным питанием вряд ли столкнется с такой проблемой. Но все равно лучше знать, могут ли при молочнице быть коричневые выделения, чтобы в случае необходимости своевременно обратиться к врачу, начать квалифицированное лечение.

Если после лечения молочницы остались выделения, желательно проконсультироваться с доктором. Они могут свидетельствовать о том, что лечебный процесс не был доведен до конца. Некоторые занимаются терапией до пропадания основных симптомов, после чего бросают процесс. Но его надо завершить, довести буквально до победного конца. Это поможет восстановить здоровье.
Источник
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
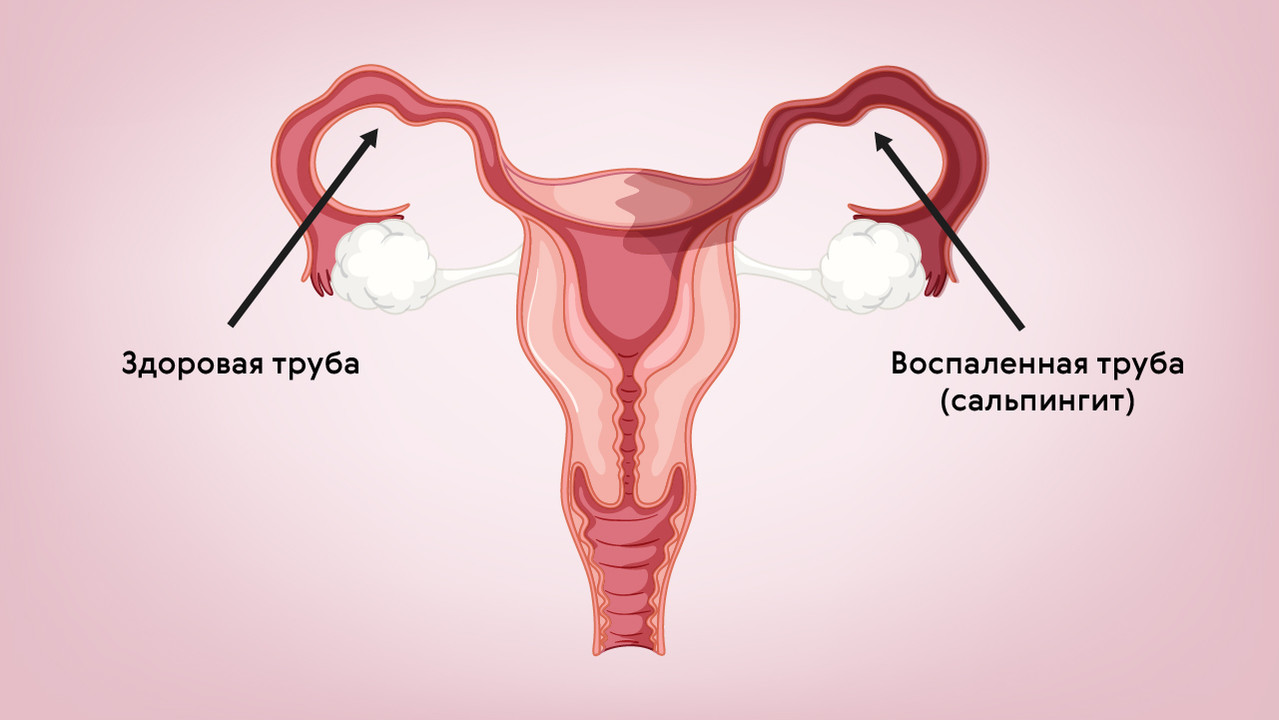 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans — самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например — при простуде или других вирусных инфекциях.
Источник
