Молочница как причина эрозии
Специалисты клиники «Союз» обладают большим опытом лечения различных гинекологических заболеваний, в том числе и эрозии шейки матки. В нашей клинике проводится весь объем необходимых обследований, что дает возможность быстро поставить диагноз и начать своевременное лечение. Наличие стационара позволяет проводить такие диагностические процедуры, которые не могут быть осуществлены амбулаторно. Эффективные методики и современные технологии помогают добиваться положительных результатов в лечении.
Эрозия шейки матки
Эрозия шейки матки является одним из наиболее распространенных женских заболеваний. Основной причиной возникновения болезни являются инфекции (например, стафилококки, стрептококки, кишечные палочки, энтерококки и пр.), в том числе инфекции, передающиеся половым путем (ВПЧ, микоплазмоз, хламидиоз, трихомоноз и др.). Кроме того, причиной возникновения может служить дисбактериоз влагалища или воспалительные процессы; травмы шейки, к которым относятся и микротравмы во время родов и абортов; ранее начало половой жизни; нарушение менструального цикла при гормональных проблемах.
Эрозия шейки матки может возникать и у пожилых женщин в менопаузе. В данном случае причиной заболевания может стать давление маточного кольца, которое используется при выпадении матки.
Истинная эрозия шейки матки – это краткосрочный воспалительный процесс, при котором нарушается нормальная структура слизистой оболочки. При оголении слизистой оболочки возникает повреждение ее верхнего слоя, начинаются кровотечения и кровянистые выделения после полового акта.
Причины развития эрозии шейки матки
Эрозия – очень многогранное заболевание и повлиять на ее развитие может немало причин, которые делятся на несколько групп:
- Инфекционная (следствие воздействия инфекционных агентов);
- Воспалительная (по причине воспалительного процесса – кольпита или цервицита);
- Травматическая (механическое травмирование шейки матки во время родов, операций, абортов);
- Раковая (наличие опухоли злокачественного характера);
- Ожоговая (результат неправильного лечения);
- Трофическая (в связи с проведенной лучевой терапией или после ношения маточного кольца).
Чаще всего эрозия является следствием воздействия инфекций.
ЗППП (заболевания, передающиеся половым путем) – это ключевая причина развития эрозии. Основные инфекции, вызывающие заболевание:
- Хламидиоз;
- Трихомониаз;
- Микоплазмоз;
- Уреаплазмоз;
- Гонорея;
- Папилломавирусная инфекция;
- Генитальный герпес.
Все эти инфекции передаются половым путем – непосредственно при сексуальном контакте. Как правило, шейка матки является основным местом размножения бактерий, поэтому именно там чаще всего и возникает эрозия.
Еще одной причиной развития эрозии является наличие воспалительных заболеваний:
- Кольпит;
- Вагинит;
- Цервицит;
- Бактериальный вагиноз;
- Молочница.
Существуют факторы риска, присутствие которых в жизни женщины увеличивает ее «шансы» на развитие эрозии: раннее начало половой жизни, частая смена партнеров, нарушения менструального цикла и т.д.
Виды эрозии шейки матки
Эктопия – замещение плоского многослойного эпителия наружной части шейки матки цилиндрическими клетками из шеечного канала. Подобное заболевание характерно для молодых девушек и вызвано особенностями гормонального фона в возрасте от 18 до 25 лет. В случае если эктопия не сопровождается воспалительным процессом, лечить ее не нужно.
Лейкоплакия – ороговевшая бляшка на поверхности шейки матки. Нередко возникает после перенесенного воспалительного процесса и требует проведения биопсии, кольпоскопии и гистологии, для подтверждения диагноза, и обязательного лечения.
Эктропион – последствие разрывов шейки матки в процессе родов; представляет собой выворот канала шейки. При наличии эктропиона показано хирургическое лечение.
Кондиломы (проявленные симптомы вирусной инфекции) возникают на шейке матки, а также на стенках влагалища. Необходима дополнительная диагностика и проведение биопсии и удаление.
Плоская кондилома вызывается ВПЧ и может быть выявлена при биопсии и кольпоскопии. Плоская кондилома нуждается в противовирусном лечении. В некоторых случаях, при отсутствии эффекта, показано хирургическое вмешательство.
Дисплазия – нарушение строения эпителия шейки матки. Причиной возникновения дисплазии является воспалительный процесс, который требует противовоспалительного и антивирусного лечения; предраковый процесс (имеет 3 степени), подтверждается кольпоскопией и биопсией и требует обязательного лечения (в некоторых случаях у онколога).
Хронический цервит – воспалительный процесс шейки матки, при котором показано противовоспалительное лечение. При наличии вирусной инфекции также следует провести противовирусное лечение.
Ретенционные кисты образуются в цилиндрическом эпителии шейки матки. В процессе развития они могут инфицироваться и увеличиваться в размерах. Часто показано вскрытие кисты.
Полип цервикального канала возникает из-за попадания инфекции в шейку матки или имеет опухолевую природу. При обнаружении полипа требуется провести повторную биопсию, а затем удалить новообразование.
Признаки эрозии шейки матки
Эрозия, по сути, не имеет ярко выраженных признаков, ее можно обнаружить и идентифицировать только во время гинекологического осмотра. Она выглядит как пятно красного или ярко-розового цвета (раневая поверхность), кровоточащее при прикосновении. Осмотр – это самый надежный способ диагностики, поэтому нельзя пренебрегать систематическими профилактическими походами к врачу. Отсутствие своевременной диагностики может привести к ухудшению состояния.
Симптомы эрозии шейки матки
По сути, симптомы эрозии – это целый комплекс признаков, которые указывают на факт наличия дефекта эпителия.
Ключевым признаком эрозии можно назвать нефизиологические выделения – обильные бели, сукровица, гной, в некоторых случаях кровь. Если вы заметили, что выделения стали очень обильными, поменяли цвет и запах, необходимо обратиться к гинекологу и пройти обследование.
Также могут появляться незначительные болевые ощущения внизу живота, обостряющиеся при половом акте. Это связано с тем, что раневая поверхность эрозии легко травмируется, что может влиять на появление кровянистых мажущих выделений.
К эрозии может «прицепиться» воспаление, поскольку поверхность эрозии открыта, что ухудшает течение заболевания и дает появление клинических симптомов воспалительного процесса – повышения температуры, боли в нижней части живота и др.
Если причиной развития эрозии является инфекция, то симптоматика ярко выражена и включает в себя целый комплекс признаков – зуд, жжение, обильные выделения, неприятный запах. В этом случае эрозию часто обнаруживают как «бонус» при обследовании по поводу заражения ИППП.
Диагностика эрозии матки
Первичная диагностика эрозии шейки матки проводится при осмотре врачом-гинекологом. Однако чтобы точно определить разновидность заболевания и рекомендовать эффективную методику лечения, необходимо провести дополнительные исследования микрофлоры, цитологию (для исключения онкологических заболеваний), а также кольпоскопию (осмотр шейки под микроскопом с использованием специальных проб).
Также показано обследование на наличие возбудителей воспалительных процессов, которые нередко сопутствуют эрозии. В случае необходимости проводится УЗИ органов малого таза для выявления кист, также сопутствующих заболеванию, которые не определяются при осмотре и кольпоскопии.
Также проводится биопсия шейки матки с гистологическим исследованием.
Лечение эрозии шейки матки
В первую очередь лечение эрозии матки направлено на устранение причин заболевания, коррекцию менструального цикла и снятие воспалительного процесса. Необходимо также удалить патологически измененные ткани эпителия и провести процедуры, способствующие его восстановлению.
Лечение эрозии шейки матки проводится различными методами, направленными на «прижигание» патологического эпителия.
Электрокоагуляция – воздействие электрическим током на поврежденные ткани. К сожалению, после проведения данной процедуры пациентка испытывает болевые ощущения в течение нескольких дней. Кроме того, возможно возникновение рубцов, которые в дальнейшем могут вызвать дополнительные осложнения в процессе родов. Данная процедура устарела и проводится крайне редко.
Криодеструкция – воздействие жидким азотом. Процедура является безболезненной и бескровной, воздействие оказывается только на пораженный участок, а возникновение рубцов полностью исключено. Криодеструкция также способствует стимуляции клеточной активности и скорейшему восстановлению нормального эпителия.
Радиоволновое воздействие – это самый современный и эффективный метод лечения. Он является самым предпочтительным. Лечение основано на высокой энергии радиоволн и производится без давления на поврежденную ткань. При данной процедуре не образуются рубцы и не возникают болевые ощущения. Кроме того, исключена вероятность ожога, так как радиоволны не выжигают поврежденный эпителий, а уничтожают его с помощью «выпаривания» молекул воды из клеток. Данная процедура совершенно безопасна для нерожавших женщин.
Лазерокоагуляция – лечение лазером. Процедура проводится под микроскопом и, благодаря точности лазера, удаляются только пораженные участки. После проведения лазерокоагуляции не образуется никаких рубцов. Лазерокоагуляция показана нерожавшим женщинам, так как значительно уменьшает возможность возникновения разрывов при родах.
Также лечение эрозии шейки матки может проводиться с помощью химических препаратов. Но данное лечение проводится в основном при псевдоэрозии малых размеров.
Народные средства лечения эрозии шейки матки
Существует огромное количество народных средств лечения эрозии матки – при помощи ромашки, крапивы, меда, календулы, прополиса и даже медного купороса. Авторы таких «бабушкиных» методов утверждают, что подобные способы позволяют навсегда избавиться от эрозии. Но часто они забывают предупреждать о том, что использование всех этих средств может спровоцировать побочные эффекты (например, аллергию) или даже ухудшить состояние.
Например, один из широко распространенных народных методов, используемых в самолечении – тампоны с облепиховым маслом. Но облепиховое масло может вызвать разрастание эпителия, а значит и самой эрозии!
Также не забывайте о том, что частыми причинами появления эрозии являются инфекции и воспаления, которые требуется лечить только под контролем врача и уж точно не медом и ромашкой. При помощи травяных спринцеваний можно снизить проявление симптоматики, не более, но избавиться от эрозии можно только при помощи адекватного лечения, расписанного опытным врачом.
Надеяться на выздоровление, используя только народные методы лечения, бессмысленно. В лучшем случае, такая терапия пройдет бесследно, в худшем – заболевание будет прогрессировать, что приведет к развитию осложнений.
После операции
Послеоперационное восстановление непосредственно после проведения процедуры занимает несколько часов. Женщина находится под контролем врача для исключения возможных осложнений. Как правило, после периода покоя она спокойно уезжает домой.
Основные рекомендации, которых нужно придерживаться после проведения операции, направлены на снижение риска повреждения эпителия:
- Отказ от половой жизни (3-6 недель);
- Запрет на использование тампонов на 2 менструальных цикла;
- Запрет на поднятие тяжестей и занятия спортом с серьезными нагрузками;
- Нельзя принимать ванны и ходить в бани/сауны.
Срок реабилитационного периода зависит от тяжести изначального состояния, выбранного метода лечения и операционного объема.
Эрозия и беременность
Эрозия шейки матки, по мнению врачей, не оказывает влияния на течение беременности и на развитие плода. Но это только в том случае, если не было дополнительно выявлено наличие инфекций – герпеса, гонореи, хламидиоза, ВПЧ и др. В этом случае существует риск патологии плода или выкидыша.
Прижигание эрозии во время беременности не проводится, поскольку высока вероятность спонтанного выкидыша. Кроме того, после процедуры ткани шейки матки могут потерять свою эластичность, что негативно скажется во время родовой деятельности. Оперативное вмешательство осуществляется только после родов, когда организм полностью восстановится.
Как правило, лечение эрозии шейки матки при беременности – это общеукрепляющие процедуры и медикаментозная терапия.
Применение народных методов лечения эрозии при беременности противопоказано, поскольку некоторые способы могут негативно повлиять на состояние будущей мамы.
Беременность и роды при эрозии протекают нормально, заболевание не является показанием к кесареву сечению или прерыванию беременности. Об эрозии должны знать врачи, принимающие роды, поскольку эрозированная шейка плохо растягивается и может порваться. Медперсонал в роддомах скорректирует условия, чтобы избежать этой ситуации.
Профилактика
Профилактические меры включают в себя предупреждение воспалительных и инфекционных заболеваний, а также половую гигиену.
- Используйте контрацептивы (особенно с новым партнером);
- Соблюдайте личную гигиену;
- Проходите постоянные профилактические осмотры у гинеколога;
- Своевременно занимайтесь лечением любых воспалительных и инфекционных процессов.
Осложнения эрозии
Эрозия, как и любая другая незаживающая рана – это открытые ворота для инфекций, поэтому при невылеченной эрозии риск дополнительно чем-то заболеть повышен в разы. Болезнетворные микроорганизмы размножаются на поверхности эрозии очень быстро, постепенно проникая в матку и яичники, а это прямой путь к таким заболеваниям, как эндометрит, миометрит, аднексит, ВПЧ, герпес и другим. Последствием такого влияния на репродуктивную систему женщины может стать бесплодие.
Более серьезным осложнением эрозии является риск перерождения доброкачественного процесса в злокачественный, то есть, в раковую опухоль шейки матки.
Частые вопросы
Можно ли нерожавшим девушкам прижигать эрозию?
Можно и нужно. На данный момент существуют такие методы лечения, которые не оставляют рубцов на ткани и не влияют на ухудшение состояние шейки матки для будущей беременности. А вот оставлять эрозию «в неприкосновенности» – прямой путь к бесплодию.
Насколько болезненна процедура прижигания?
На шейке матки отсутствуют нервные окончания, поэтому боли, как таковой нет. Возможны неприятные ощущения, схожие с менструальными. Так или иначе используется местное обезболивающее.
Можно ли заниматься сексом при эрозии?
Можно, но осторожно, чтобы еще больше не травмировать раневую поверхность. Но, конечно же, лучше сначала вылечить эрозию, чтобы не переживать из-за секса, а наслаждаться им.
После прижигания эрозии мажущие выделения, нормально ли это?
Незначительные выделения могут отмечаться еще месяц после прижигания. Если они обильные и беспокоят, то лучше обратиться к врачу.
Когда можно беременеть после лечения эрозии?
Практически сразу после окончания восстановительного периода (1-2 месяца).
Если после прижигания эрозия образовалась снова, что делать?
Снова лечить, но более радикальным способом.
| Услуги | Цена | Запись на прием |
|---|---|---|
| Кольпоскопия матки | 1700 руб. |
Источник
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
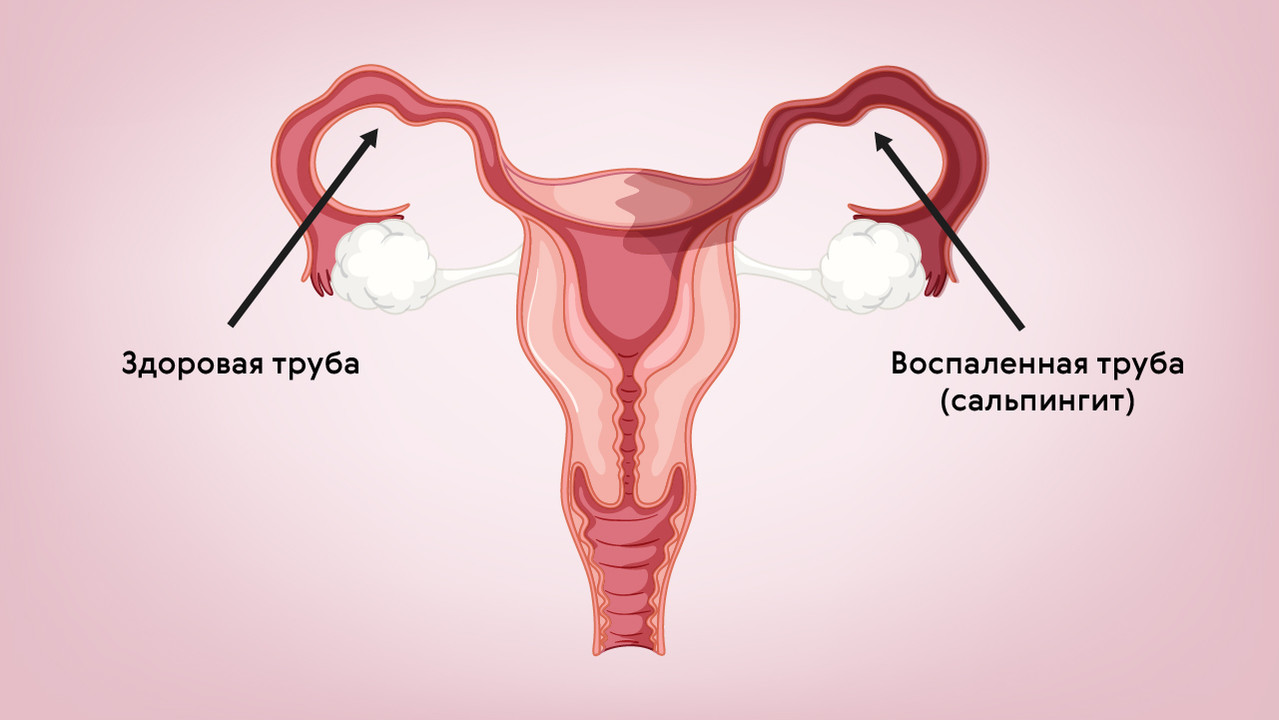
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans – самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например – при простуде или других вирусных инфекциях.
Источники
- Denison HJ., Worswick J., Bond CM., Grimshaw JM., Mayhew A., Gnani Ramadoss S., Robertson C., Schaafsma ME., Watson MC. Oral versus intra-vaginal imidazole and triazole anti-fungal treatment of uncomplicated vulvovaginal candidiasis (thrush). // Cochrane Database Syst Rev – 2020 – Vol8 – NNULL – p.CD002845; PMID:32845024
- Yeh SJ., Yeh CC., Lan CY., Chen BS. Investigating Common Pathogenic Mechanisms between Homo sapiens and Different Strains of Candida albicans for Drug De: Systems Biology Approach via Two-Sided NGS Data Identification. // Toxins (Basel) – 2019 – Vol11 – N2 – p.; PMID:30769958
- Tulasidas S., Rao P., Bhat S., Manipura R. A study on biofilm production and antifungal drug resistance among Candida species from vulvovaginal and bloodstream infections. // Infect Drug Resist – 2018 – Vol11 – NNULL – p.2443-2448; PMID:30538510
- St Clair-Brown TT., Schwerer KE., Dogbey GY. Neonatal Thrush Is Not Associated with Mode of Delivery. // J Am Board Fam Med – 2019 – Vol31 – N4 – p.537-541; PMID:29986979
- Pidwill GR., Rego S., Jenkinson HF., Lamont RJ., Nobbs AH. Coassociation between Group B Streptococcus and Candida albicans tes Interactions with Vaginal Epithelium. // Infect Immun – 2018 – Vol86 – N4 – p.; PMID:29339458
- Gow NAR., Yadav B. Microbe Profile: Candida albicans: a shape-changing, opportunistic pathogenic fungus of humans. // Microbiology (Reading) – 2017 – Vol163 – N8 – p.1145-1147; PMID:28809155
- Gamaletsou MN., Drogari-Apiranthitou M., Denning DW., Sipsas NV. An estimate of the burden of serious fungal diseases in Greece. // Eur J Clin Microbiol Infect Dis – 2016 – Vol35 – N7 – p.1115-20; PMID:27086365
- Osmanov A., Denning DW. Burden of serious fungal infections in Ukraine. // Mycoses – 2015 – Vol58 Suppl 5 – NNULL – p.94-100; PMID:26449513
Источник
