Могут ли дрожжи вызвать молочницу
Вызывающий данное заболевание грибок, зовущийся Candida, чутко реагирует на изменения в диете. Какие продукты следует исключить, чтобы не кормить вредные микроорганизмы?
Грибки Candida – большие сладкоежки, особенно они любят простые сахара. Хотите забыть о молочнице навсегда – откажитесь от сахара полностью, приучайтесь пить без сахара чай и перестаньте покупать сладости. Это полезно не только страдающим молочницей женщинам: отказ от сахара позволяет нормализовать вес, улучшает состояние кожи и оказывает общее положительное влияние на женское здоровье.
Этот продукт питания очень быстро переваривается и в короткие сроки повышает содержание любимой грибком глюкозы к крови. Это может быть полезным лишь если вы – мужчина-культурист, которому нужно набрать вес, а вот женщинам лучше ограничить его потребление. Кроме того, белый рис содержит намного меньше нужных организму нутриентов. Любите рис – переходите на бурый его вид, который значительно полезнее.
Это тоже один из продуктов, приводящий к скачку уровня сахара. Если азиаты не мыслят стол без риса, у русских его заменяет хлеб, который едят на завтрак, обед и ужин с любыми блюдами – от щей до пельменей. Диетологи считают, что хлеб может быть очень полезным, но только при условии, что он из цельного зерна. В нем содержатся не только «пустые» углеводы, но и все ферменты с витаминами из зерновой оболочки.
Дрожжи создают идеальную среду для развития кандидоза, поэтому от сдобной выпечки лучше отказаться. Побаловать себя выпечкой из муки высшего сорта без дрожжей иногда можно, но только не в тот момент, когда молочница проявила себя.
В газировках содержатся просто чудовищные количества сахара, причем мы даже и не замечаем, как поглощаем его в таком объеме. В одной маленькой бутылочке колы 45 грамм сахара, а в двухлитровой бутылке – почти стакан. Сюда же можно отнести и некоторые соки. Перед тем как покупать их, обязательно прочитайте состав на этикетке.
Специалисты рекомендуют ограничить употребление жиров при лечении кандидоза, поэтому свинину стоит заменить курицей, обычное молоко – обезжиренным, а от сметаны вообще отказаться. Это служит также хорошей профилактикой развития данного заболевания.
Фрукты, особенно свежие, очень полезны для организма. Однако если вы обнаружили у себя внешние признаки молочницы, стоит ограничить употребление в пищу сладких фруктов до тех пор, пока вы не приведете в порядок женское интимное здоровье. После этого можно снова включить их в рацион, однако первое время после лечения налегать на фрукты и ягоды не следует.
Если вы хотите предотвратить развитие грибка Candida, следует обязательно включать в свою диету лимоны, морковку, бруснику, чеснок, морскую капусту, корицу, лавровый лист. Эти продукты мешают грибку развиваться, угнетая его размножение. Негативно на него влияют соленья и различные маринады.
Чем больше в организме полезных бактерий, тем сложнее нехорошему грибку в нем жить, поэтому очень важный этап лечения и профилактики – нормализация и восстановление микрофлоры вашего кишечника. Несладкие йогурты, кефир и ряженка, содержащие живые культуры, способны стать в этом хорошим подспорьем. С этой целью обязательно стоит добавить в рацион и отруби.
Необходимый фактор профилактики – достаточно потребление жирных кислот Омега-3, содержащихся в морской рыбе, льняном и рапсовом масле, грецких орехах. В организме эти жиры не могут синтезироваться, поступая в него только извне, поэтому обязательно употребляйте эти продукты в пищу.
Витамин C – еще одно из важных для интимного здоровья женщины веществ, при молочнице он помогает уменьшить воспаления, а кроме того стимулирует иммунитет. Диета при молочнице обязательно должна включать в себя богатые им продукты.
Правильное питание – не единственная мера, позволяющая предотвратить кандидоз. Для этого важно ухаживать за интимной зоной, пользуясь для ее гигиены специальным гелем. Следует подмываться и утром, и вечером, менять ежедневные прокладки не реже 2 раз в день, а также носить нижнее белье и хлопчатобумажных тканей, которое дает возможность свободно проникать к коже воздуху. Синтетика часто служит причиной парникового эффекта, благоприятного для размножения грибков.
Если вы хотите иметь здоровую микрофлору, защищающую организм от кандидоза, остерегайтесь употребления антибиотиков. Применять их следует только в самых крайних случаях и по назначению врача. Правильный баланс микрофлоры во влагалище могут нарушить и частые спринцевания, тем более проводимых с применением антисептических средств.
Хотя бы раз болели вагинальной молочницей три женщины из четырех, но предотвратить ее несложно. Следуйте вышеуказанным советам, и вредный грибок не побеспокоит вас!
Анна Майнстер
Источник
Расскажем о причинах появления молочницы у женщин, как лечить заболевание и какие принять меры профилактики. Особенности лечения молочницы у женщин при беременности и у мужчин.
Молочница (генитальный кандидоз, кандидозный кольпит, дрожжевой кольпит) – это заболевание, с которым по крайней мере 1 раз в жизни сталкивается 75% женщин.
Причины
Возбудителем заболевания является дрожжеподобный грибок рода Candida. В небольшом количестве этот грибок присутствует и в норме, заболевание развивается, когда грибок начинает интенсивно размножаться. Чаще всего это происходит при нарушении нормальной микрофлоры влагалища. Причинами этого могут быть прием антибиотиков, ношение синтетического белья, несоблюдение личной гигиены, снижение уровня женских половых гормонов эстрогенов, снижение общего иммунитета, хронические заболевания (сахарный диабет, туберкулез, воспалительные процессы во внутренних половых органах). В некоторых случаях причиной частых рецидивов может быть прием оральных контрацептивов.
Многие считают, что молочница передается половым путем. Это не совсем так. При наличии вышеперечисленных причин заболевание может быть не связано с половой жизнью. В этих случаях партнер может быть здоров, поэтому и лечить его не нужно. А при заражении от партнера заболевание развивается только при определенных условиях, благоприятных для размножения грибка (дисбактериоз влагалища, снижение защитных сил организма). В этих случаях лечение требуется обоим партнерам, иначе вы будете заражаться повторно (при лечении грибок на некоторое время может выводиться, но устранение причин его размножения, коррекция микрофлоры влагалища и иммунитета требует более длительного времени).
Симптомы молочницы
Самый неприятный симптом молочницы – это зуд в области вульвы и влагалища. Он может беспокоить женщину в течение всего дня или время от времени. Результатом этого является раздражительность, нервозность, иногда даже бессонница.
Следующий симптом – это беловатые творожистые выделения. Их количество может варьировать от незначительного до достаточно обильного.
При мочеиспускании или половом акте часто возникает жжение и боль.
При осмотре наблюдается покраснение и отечность слизистых оболочек и белый налет.
Для постановки диагноза в большинстве случаев достаточно расспроса женщины о ее жалобах и наличии факторов, способствующих развитию заболевания, и осмотр.
Для подтверждения диагноза и контроля излеченности сдается обычный мазок. В нем обычно повышено количество лейкоцитов (признак воспаления) и обнаруживаются дрожжи (обнаружение грибов в мазке при отсутствии симптомов заболевания не является показанием к назначению лечения, так как они могут выявляться и у здоровых людей).
В редких случаях требуется посев влагалищный выделений.
Лечение молочницы
Лечение состоит из местного и общего. Может быть назначено акушером-гинекологом или дерматовенерологом.
Для местного лечения используются различные свечи и кремы (один из препаратов):
– свечи Бетадин по 1-й свече на ночь 7 дней;
– свечи Ливарол по 1-й в день 5-10 дней;
– крем Гинофорт однократно;
– крем Клотримазол 2 раза в сутки 1-2 недели;
– влагалищные таблетки Клион Д по 1-й таблетке во влагалище на ночь 10 дней;
– свечи Пимафуцин – по 1-й на ночь 6 дней.
Препараты, содержащие лактобактерии, при кандидозе не используются, так как они создают благоприятную среду для развития грибов.
Общее лечение заключается в приеме таблетированных противогрибковых препаратов: Микосист, Дифлюкан, Флюкостат, Дифлазон или Флуконазол 150 мг однократно (все препараты содержат одно и то же действующее вещество – флуконазол, поэтому при неэффективности нет смысла заменять их друг на друга), либо Пимафуцин 100 мг 4 раза в день 7-10 дней.
Препараты Нистатин и Леворин, которыми лечились наши мамы и бабушки, для лечения генитального кандидоза в настоящее время не применяются, так как доказано, что они не впитываются из кишечника, поэтому свое действие оказывают только там. Кроме того, у этих препаратов достаточно часто возникают побочные эффекты.
При легком течении достаточно либо местного, либо общего лечения. Но обычно для гарантированного достижения результата совмещают однократное применение таблетированного препарата и местное лечение.
При хронической рецидивирующей форме лечение более длительное. Местное лечение назначается на 10-14 дней. Препараты флуконазола применяются по 150 мг 1 раз в три дня в течение двух недель, затем по 1-й капсуле (150 мг) ежемесячно (4-8 месяцев).
Кроме того, желательно найти и устранить факторы, способствующие развитию молочницы. Неэффективность терапии может объясняться дисбактериозом кишечника и заселением его грибком. Санации кишечника в этих случаях способствует Пимафуцин (по 1-й таблетке 4 раза в день 10 дней).
Для поддержания нормальной микрофлоры необходимо правильно соблюдать правила гигиены. Например, частые спринцевания приносят вред, так как способствуют «вымыванию» лактобактерий, тем самым снижая защитный барьер.
Для коррекции иммунитета назначаются свечи Кипферон или Виферон по 1-й 2 раза в день 10 дней, затем ежемесячно по 1-й свече 1 раз в день 10 дней в течение 3-6 месяцев. Кроме того, необходимы курсы витаминотерапии.
В некоторых случаях требуется коррекция диеты. Большое количество сахаросодержащих продуктов способствует развитию молочницы.
У женщин в менопаузе снижен уровень эстрогенов, поэтому требуется заместительная гормональная терапия.
Лечение молочницы при беременности и лактации
При беременности частота молочницы повышается, особенно в последние 3 месяца. Это происходит вследствие физиологического снижения иммунитета при беременности.
Сами по себе грибки не оказывают негативного влияния на течение беременности, но симптомы заболевания могут беспокоить женщину. К тому же при кандидозном кольпите может присоединиться вторичная инфекция. Кроме того, на воспаленных тканях чаще возникают разрывы в родах, в послеродовом периоде медленнее происходит заживление. Поэтому молочницу при беременности желательно пролечить.
Препараты флуконазола в период беременности и лактации противопоказаны. Из таблетированных препаратов можно применять только Пимафуцин. Из препаратов для местного лечения разрешены к применению свечи Бетадин и Йодоксид (разрешены в 1-м триместре, во 2-3 триместрах применяется с осторожностью, так как йод, содержащийся в препаратах, может повлиять на функцию щитовидной железы у плода), Ливарол, Пимафуцин (курсы лечения той же длительности, что и вне беременности).
Молочница у мужчин
Молочница у мужчин проявляется зудом, покраснением и отечностью в области головки полового члена и крайней плоти, белым налетом на половых органах, может быть боль при мочеиспускании.
Лечение назначается дерматовенерологом или урологом.
В большинстве случаев достаточно местного лечения кремом с клотримазолом или пимафуцином (крем Натамицин). В некоторых случаях дополнительно назначаются препараты флуконазола (150 мг однократно).
Самолечение
Несмотря на разнообразие и доступность противогрибковых средств, самолечением лучше не заниматься, особенно при частых рецидивах заболевания и неэффективности лечения. Врач поможет подобрать вам подходящий противогрибковый препарат, распишет схему приема, и в идеале назначит лечение, направленное на причину, вызвавшую патологическое размножение грибка, потому что без этого лечение часто дает лишь временное облегчение.
Фото: globallookpress.com www.pexels.com
Источник
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
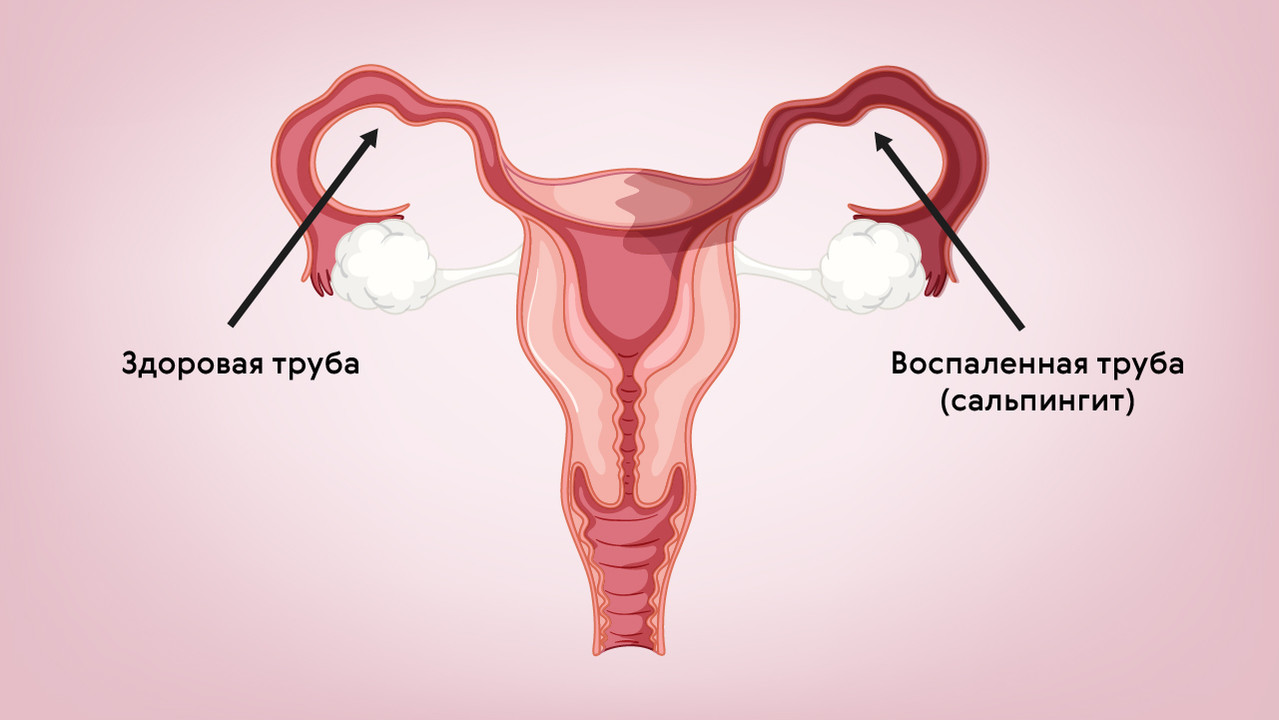
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans – самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например – при простуде или других вирусных инфекциях.
Источники
- Denison HJ., Worswick J., Bond CM., Grimshaw JM., Mayhew A., Gnani Ramadoss S., Robertson C., Schaafsma ME., Watson MC. Oral versus intra-vaginal imidazole and triazole anti-fungal treatment of uncomplicated vulvovaginal candidiasis (thrush). // Cochrane Database Syst Rev – 2020 – Vol8 – NNULL – p.CD002845; PMID:32845024
- Yeh SJ., Yeh CC., Lan CY., Chen BS. Investigating Common Pathogenic Mechanisms between Homo sapiens and Different Strains of Candida albicans for Drug De: Systems Biology Approach via Two-Sided NGS Data Identification. // Toxins (Basel) – 2019 – Vol11 – N2 – p.; PMID:30769958
- Tulasidas S., Rao P., Bhat S., Manipura R. A study on biofilm production and antifungal drug resistance among Candida species from vulvovaginal and bloodstream infections. // Infect Drug Resist – 2018 – Vol11 – NNULL – p.2443-2448; PMID:30538510
- St Clair-Brown TT., Schwerer KE., Dogbey GY. Neonatal Thrush Is Not Associated with Mode of Delivery. // J Am Board Fam Med – 2019 – Vol31 – N4 – p.537-541; PMID:29986979
- Pidwill GR., Rego S., Jenkinson HF., Lamont RJ., Nobbs AH. Coassociation between Group B Streptococcus and Candida albicans tes Interactions with Vaginal Epithelium. // Infect Immun – 2018 – Vol86 – N4 – p.; PMID:29339458
- Gow NAR., Yadav B. Microbe Profile: Candida albicans: a shape-changing, opportunistic pathogenic fungus of humans. // Microbiology (Reading) – 2017 – Vol163 – N8 – p.1145-1147; PMID:28809155
- Gamaletsou MN., Drogari-Apiranthitou M., Denning DW., Sipsas NV. An estimate of the burden of serious fungal diseases in Greece. // Eur J Clin Microbiol Infect Dis – 2016 – Vol35 – N7 – p.1115-20; PMID:27086365
- Osmanov A., Denning DW. Burden of serious fungal infections in Ukraine. // Mycoses – 2015 – Vol58 Suppl 5 – NNULL – p.94-100; PMID:26449513
Источник
