Крем бетадин при молочнице
В силу понятных причин клиенты аптек нечасто обращаются за советом первостольника по вопросам лечения т.н. деликатных недугов. К небольшому числу исключений в этом плане относится вульвовагинальный кандидоз: по данным опроса Ipsos Comcon, с жалобами посетительниц на «молочницу» в повседневной практике часто сталкивается почти половина российских провизоров (44,9%)1.
Кандида жжет
Возбудители вульвовагинальнога кандидоза (ВВК) — грибы рода Candida. В большинстве случаев это Candida albicans, однако в последние годы все чаще регистрируются инфекции, связанные и с другими видами (non-albicans) этого условно-патогенного микроорганизма: Candida glabrata, Candida tropicalis, Candida krusei и др. Следует подчеркнуть, что возникновение заболевания обусловлено не самим фактом присутствия кандид в организме (они постоянно обитают на слизистых оболочках кишечника, ротовой полости, влагалища), а их избыточным ростом и размножением. «Захватив» урогенитальный тракт, грибы колонизируют слизистую оболочку влагалища, внедряются в ее эпителий и подлежащие слои.
Характерный симптом «молочницы» — густые творожистые выделения с нейтральным запахом. При острой форме им, как правило, сопутствуют зуд, жжение и боль в области половых губ, усиление зуда во время сна или после водных процедур и полового акта, болевые ощущения во время секса и при мочеиспускании.
ВВК — заболевание весьма «назойливое»: до 50% женщин имеют ≥ 2 эпизодов острой «молочницы» в жизни, у 5% и вовсе развивается рецидивирующая форма (≥ 4 острых эпизодов в течение года)2.
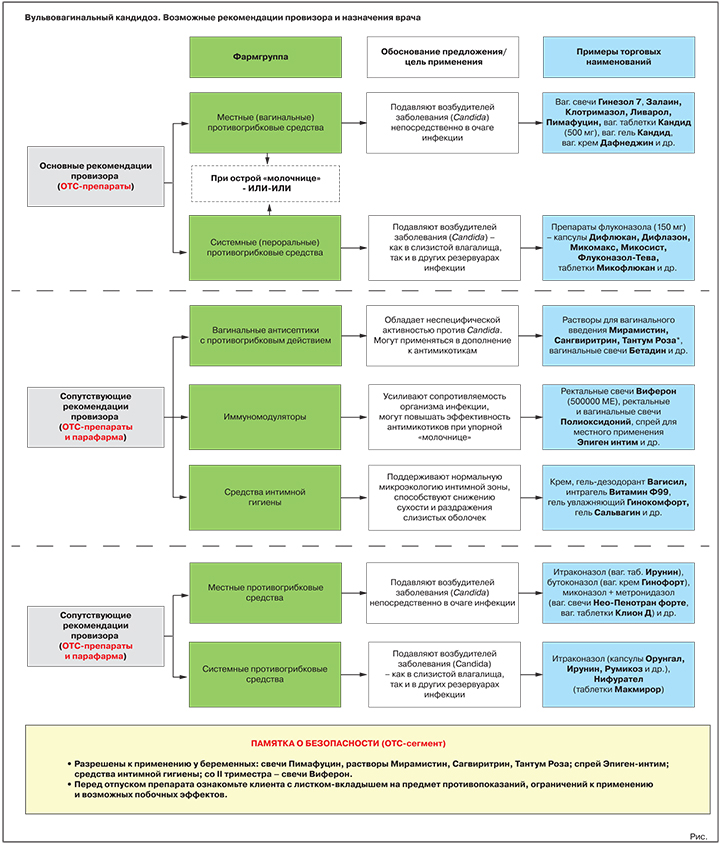
Что вправе посоветовать первостольник (ОТС-зона)
Два основных класса лекарств для терапии ВВК — местные и пероральные противогрибковые средства, активные против грибов рода Candida. Согласно действующим Федеральным рекомендациям по ведению больных урогенитальным кандидозом, в случае острой «молочницы» предпочтение отдается местным (вагинальным) формам, при невозможности их использования в ход идут антимикотики системного действия3.
В ассортименте аптек есть множество безрецептурных препаратов из этих групп, которые разрешены к применению в рамках ответственного самолечения. Разумеется, этот факт ни в коей мере не отменяет основную рекомендацию клиентке с жалобами на симптомы «молочницы»: посетить гинеколога. Это необходимо как для максимально точной диагностики инфекции (спектр возбудителей, сопутствующие инфекции и т.п.), так и для подбора оптимальной терапии, ведь многие препараты с клинически доказанной высокой эффективностью относятся к рецептурному сегменту (см. раздел «Возможные назначения врача»).
Основная рекомендация. Местные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы» непосредственно в очаге инфекции.
Варианты предложения: вагинальные свечи Гинезол 7, Залаин, Клотримазол, Ливарол, Пимафуцин, вагинальные таблетки Кандид (500 мг), вагинальный гель Кандид, вагинальный крем Дафнеджин и др.
Факторы выбора препарата
1. Курс терапии
Безрецептурные вагинальные антимикотики различного состава обладают схожим спектром противогрибкового действия. Различные лекарственные формы препаратов не имеют значимых отличий по эффективности, их выбор в основном определяется субъективными предпочтениями пациентки: кому-то больше по нутру свечи, кому-то — вагинальные таблетки, кому-то — гель или крем. Все вагинальные OTC-препараты от «молочницы» применяются с частотой 1 раз в день (на ночь).
Пожалуй, наиболее существенное отличие между местными OTC-препаратами — рекомендованная длительность терапии при острой «молочнице». Самыми удобными в этом плане можно назвать вагинальные свечи Залаин (сертаконазол) и вагинальные таблетки Кандид (клотримазол) в дозе 500 мг: курс лечения ими состоит из однократного введения препарата.
Другие безрецептурные средства применяют дольше:
- 3—5 дней — Ливарол;
- 3—6 дней — Пимафуцин или его генерики;
- 6—7 дней — Дафнеджин, свечи Клотримазол в дозе 100 мг, Гинезол 7, вагинальный гель Кандид.
Лечение проводится до полного исчезновения клинических симптомов острого ВВК.
2. Ограничения к применению
Одна из основных групп риска «молочницы» — беременные: у них заболевание развивается в 2—3 раза чаще, чем у небеременных женщин4. Из OTC-препаратов допустимо использование у этой категории пациенток свечей с натамицином (Пимафуцин, Примафунгин, Экофуцин). Большинство других местных средств противопоказано в I триместре, а на 3—9 месяцах беременности может применяться только по назначению и под наблюдением врача-гинеколога.

Альтернативная или дополнительная рекомендация. Пероральные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы».
Варианты предложения: препараты флуконазола (референтный препарат — капсулы Дифлюкан, генерики — капсулы Дифлазон, Микомакс, Микосист, Флуконазол-Тева, таблетки Микофлюкан и многие др.); препарат натамицина (таблетки Пимафуцин).
Факторы выбора препарата
1. Принцип действия
Если флуконазол всасывается в кровь и оказывает системное противогрибковое действие, то натамицин после приема внутрь действует только на уровне ЖКТ, который выполняет в организме роль одного из резервуаров Candida. Как следствие, при лечении острого ВВК флуконазол может применяться в качестве альтернативы местным вагинальным средствам, натамицин — только в качестве дополнения.
2. Дозировка
- При неосложненной «молочнице» флуконазол применяют однократно в дозе 150 мг. Форма выпуска 150 мг № 1 есть у всех препаратов флуконазола на российском рынке.
- При хронической (рецидивирующей) форме заболевания применяют ту же дозировку 1 раз в неделю, при этом длительность терапии устанавливается врачом.
- Режим приема натамицина при «молочнице» — по 1 таблетке 4 раза в сутки, 10—20 дней (после исчезновения симптомов рекомендуется принимать препарат еще несколько дней).
3. Ограничения к приему
- Флуконазол противопоказан при беременности, прием натамицина в этот период возможен.
- Флуконазол может вызывать головокружение, о чем следует предупредить пациенток, управляющих автомобилем.
4. Терапевтическая эквивалентность
Если пероральный натамицин в настоящее время представлен в России лишь одним торговым наименованием, то флуконазолов, напротив, чрезвычайно много. Не ставя под сомнение факт сопоставимой эффективности различных препаратов с этим МНН в равнозначных дозировках и лекарственных формах, тем не менее, обозначим те генерики, которые официально признаны FDA терапевтически эквивалентными по отношению к Дифлюкану (код эквивалентности AB). Из препаратов, зарегистрированных в России, к таковым относятся Микофлюкан и Флуконазол-Тева5.
Возможные сопутствующие рекомендации
Антисептики с противогрибковыми свойствами
Обоснование предложения: обладают неспецифической активностью против Candida. Могут использоваться в дополнение к специализированным противогрибковым средствам, в т.ч. при подозрении на смешанные инфекции.
Варианты предложения: растворы для вагинального введения Мирамистин, Сангвиритрин, Тантум Роза, вагинальные свечи Бетадин и др.
На заметку провизору
- В период беременности возможно применение растворов Мирамистин, Сангвиритрин, Тантум Роза. Не рекомендуется применять со II триместра беременности свечи Бетадин.
- Тантум Роза (бензидамин), зарегистрированный как НПВП, обладает не только антисептическими свойствами, но и выраженным местным противовоспалительным и обезболивающим действием.
- Курсы применения при «молочнице»:
- Бетадин — по 1 свече 1—2 раза в день, 7 суток;
- Мирамистин — 2—4 спринцевания (по 10 мл) в день, до 2 недель;
- Сангвиритрин — 1—2 спринцевания в сутки (1 ч. л. раствора на 200 мл теплой воды), 5 дней;
- Тантум Роза — 2 спринцевания в сутки (по 1 флакону) 3—5 раз в день.
Иммуномодуляторы
Обоснование предложения: усиливают сопротивляемость организма инфекции, могут повышать эффективность противогрибковых средств при упорном течении заболевания.
Варианты предложения: ректальные свечи Виферон (500 000 МЕ), ректальные и вагинальные свечи Полиоксидоний, спрей для местного применения Эпиген интим и др.
На заметку провизору
- Виферон разрешен к применению с 14-й недели беременности. Эпиген интим может использоваться беременными на любом сроке. Полиоксидоний этой группе пациенток противопоказан.
- При «молочнице» иммуномодуляторы применяются в комплексе с противогрибковыми средствами.
- Курсы применения при «молочнице»:
- Виферон (500 000 ЕД) — ректально, по 1 свече 2 раза в день, 5—10 суток;
- Полиоксидоний — ректально и вагинально: по 1 суппозиторию (6 мг или 12 мг) 1 раз в сутки ежедневно в течение трех дней, затем через день, курсом 10—20 суппозиториев;
- Эпиген интим — вагинально, по 1—2 впрыскивания 3—4 раза в день, 7—10 суток.
Средства интимной гигиены
Обоснование предложения: при регулярном применении поддерживают нормальную микроэкологию интимной зоны, способствуют снижению сухости и раздражения слизистых оболочек, уменьшают риск новых вагинитов.
Варианты предложения: гель-дезодорант Вагисил, интрагель Витамин Ф99, гель увлажняющий Гинокомфорт, гель Сальвагин и др.
На заметку провизору
- Средства этой группы могут применяться в период беременности.
- Во время острой «молочницы» следует избегать средств, вызывающих выраженное снижение pH влагалища (в пределах ≤ 3,5), поскольку сильно закисленная среда благоприятствует росту кандид. По той же причине в острый период заболевания не рекомендованы вагинальные пробиотики и пребиотики.
Возможные назначения врача (Rx-зона)
Противогрибковые средства местного действия
Цель применения: прямое подавление/уничтожение возбудителей заболевания в очаге инфекции.
Представители: итраконазол (вагинальные таблетки Ирунин), бутоконазол (вагинальный крем Гинофорт), фентиконазол (вагинальный крем или вагинальные капсулы Ломексин), миконазол + метронидазол (вагинальные суппозитории Нео-Пенотран, Нео-Пенотран форте, вагинальные таблетки Клион Д) и др.
На заметку провизору
- Общие преимущества вагинальных форм препаратов перед системными средствами — быстрое начало действия непосредственно в эпицентре инфекции, отсутствие системных побочных эффектов при соблюдении правильного режима дозирования.
- Ряд местных Rx-препаратов (Нео-Пенотран, Гайномакс, Метрогил Плюс и др.) наряду с противогрибковым компонентом содержит антибактериальное и противопротозойное средство из группы 5-нитроимидазолов (метронидазол, тиоконазол или др.). Благодаря такому комбинированному составу они нередко назначаются гинекологами при смешанных инфекциях — сочетании «молочницы» с бактериальным вагинозом и/или трихомониазом.
Пероральные противогрибковые средства
Цель применения: прямое подавление/уничтожение возбудителей «молочницы».
Представители: итраконазол (капсулы Орунгал, Ирунин, Итраконазол-Тева, Румикоз и др.), нифурател (таблетки Макмирор), нистатин (таблетки Нистатин).
На заметку провизору
- Если препараты итраконазола и нифуратела при острой «молочнице» могут назначаться как альтернатива местным средствам, то таблетки с нистатином — исключительно как дополнение. Как и натамицин, они практически не всасываются из ЖКТ и используются лишь для противогрибковой санации кишечника. По сути они являются средствами локального, а не системного действия.
- Общие преимущества средств системного действия — распределение не только в ткани влагалища, но и в другие резервуары кандиды (кишечник, ротовая полость), удобство приема (внутрь).
- При рецидивирующей молочнице пероральные средства системного действия могут назначаться в комбинации с местными препаратами.
Иммуномодулирующие средства
Цель применения: нормализация параметров врожденного иммунитета, повышение терапевтической результативности противогрибковых препаратов при упорной, рецидивирующей «молочнице».
Представители группы: интерферон альфа-2b + таурин + бензокаин (вагинальные и ректальные суппозитории Генферон), синтетический пептид (раствор для местного применения Гепон), оксодигидроакридинилацетат натрия (раствор для инъекций Неовир) и др.
На заметку провизору
Перечисленные иммуномодуляторы могут назначаться врачами не только при ВВК, но и при других инфекционных гинекологических заболеваниях (бактериальный вагиноз, трихомониаз и др.).
–––––––––––––––––––––––––––––––––––––––––––––––––
1 Pharma-Q, HealthIndex, мнение провизоров – весна 2016 г. Ipsos Comcon.
2 Patel D.A. et al. Risk factors for recurrent vulvovaginal candidiasis in women receiving maintenance antifungal therapy: Result of a prospective cohort study. American Journal of Obstetrics and Gynecology, 2004, vol. 190. – P. 644—653.
3 Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом. Российское общество дерматовенерологов и косметологов. М., 2015 г., 15 с.
4 Занько С.Н. Вагинальный кандидоз. Охрана материнства и детства, 2006, №5. С. 64—71.
5 https://www.accessdata.fda.gov/scripts/cder/drugsatfda/index.cfm?fuseaction=.Overview&DrugName=FLUCONAZOLE. В США соответствующие генерики зарегистрированы под торговыми названиями Fluconazole.
Источник
После внедрения в широкую практику ПЦР–методики выявления микроорганизмов “банальный” кольпит, на протяжении полувека требовавший от гинеколога устало напоминать пациентке о полезности спринцевания настоем ромашки, оказался не настолько “прост”. Хламидии, микоплазмы, уреаплазмы и прочие микроорганизмы заставили гинекологов постигать “высший пилотаж” антибиотикотерапии, использовать подчас многокомпонентные длительные схемы, побочные эффекты которых в ряде случаев тяжелее излечиваемого заболевания. Полностью ввело в заблуждение практикующих гинекологов появление термина “бактериальный вагиноз”. Любые описания этого патологического состояния влагалища в первую очередь рассчитаны на микробиологов, а рекомендуемые терапевтические подходы крайне противоречивы.
С другой стороны, неуклонно растет количество заболеваний, передающихся половым путем, а современные социальные нормы поведения и отношение к проблеме государства не предполагают будущего его сокращения.
Очевидно, что прежде чем вызвать воспалительный процесс, микроорганизм должен попасть и некоторое время находиться в том месте, где это воспаление локализуется. Противостоять этому процессу и справиться с ним призвана антисептика. Эффективность же антисептики в основном определяется своевременностью применения антисептика и правильностью его подбора. В гинекологии при проведении различных вмешательств в этих целях наиболее часто используют йод, обладающий широким спектром действия. Однако простого смазывания влагалища и шейки матки ватой, пропитанной йодом, перед проведением инвазивной процедуры не всегда достаточно. Для улучшения качества антисептики необходимо применение такого современного средства, как Бетадин (выпускается в виде вагинальных суппозиториев, раствора и мази).
Бетадин представляет собой комплексное соединение йода и поливинилпирролидона (ПВП) – инертного синтетического полимера, выполняющего роль носителя. Поэтому все фармакологические свойства препарата связаны только с йодом. Сразу возникает вопрос, чем в таком случае Бетадин отличается от ваты с йодом? В ходе соприкосновения с кожей и слизистыми находящийся в комплексе с ПВП йод высвобождается постепенно, равномерно, не проявляя раздражающего действия.
Йод относится к группе галогеновых антисептиков, спектр действия его распространяется на грамположительные и грамотрицательные бактерии, грибы, вирусы и простейшие. Бактерицидное действие йода объясняется его сильными окислительными свойствами, он активно взаимодействует с аминокислотами белков, в результате чего меняется четвертичная структура белка, теряется его каталитическая и энзимная активность. В основном йод нарушает структуры бактериальных трансмембранных белков и ферментов, не имеющих мембранной защиты.
По сравнению с другими антисептиками у Бетадина есть ряд существенных преимуществ. Во–первых, Бетадин эффективнее других антисептиков подавляет размножение микроорганизмов даже в большом разведении (вплоть до 1/256). Кроме этого, физико–химические условия в очаге воспаления, обусловливаемые рН, белком, кровью, ферментами, мало влияют на действие Бетадина. Во–вторых, у Бетадина самый широкий противовирусный спектр действия, включающий энтеровирусы, вирусы полиомиелита и герпеса, а также аденовирусы и вирусы гриппа.
В практике врача–гинеколога Бетадин – крайне необходимый препарат. Первой (и основной) областью применения Бетадина является профилактика послеоперационных осложнений. В частности, показателен наш опыт. Перед проведением аборта или диагностического выскабливания 80 женщинам был назначен Бетадин в течение 7 дней по 1 свече 2 раза в день, а непосредственно перед процедурой произведена ультразвуковая резонансная инстилляция в цервикальный канал 10% раствора Бетадина в течение 2 минут. В результате мы не зафиксировали ни одного случая воспалительных осложнений как в день выписки, так и через 10 дней. Из 80 женщин, которым не проводилась превентивная терапия Бетадином, 45% в послеоперационном периоде пришлось назначать антибиотики.
Сходные результаты были получены в исследовании саратовских коллег. Им удалось не только выявить эффективность Бетадина для профилактики воспалительных осложнений после проведения медицинского аборта женщинам, страдающим хроническими воспалительными заболеваниями органов малого таза, но и показать его преимущество перед другим антисептиком – хлоргексидином [1].
Таким образом, для Бетадина четко обозначилась одна из областей применения – профилактика воспалительных заболеваний. Однако еще более актуальным является вопрос о применении Бетадина при бактериальном вагинозе, поскольку до сих пор не решен вопрос о природе этого патологического состояния и о рациональных методах его лечения. Традиционные схемы лечения этого заболевания порой сами провоцируют дисбиоз влагалища.
Вопросы этиологии, патогенеза и, соответственно, эффективной терапии этого патологического состояния остаются открытыми. Противоречия начинают проявляться уже в вопросе критериев постановки диагноза. Так, широко известны четыре диагностические признака Амселя (рН более 4,5; белые гомогенные выделения, покрывающие всю слизистую влагалища; положительный тест с КОН; наличие “ключевых” клеток), однако существует также балльная диагностическая система Ньюджента (Nugent) [2]. Эта система основана на подсчете бактерий в мазке, окрашенном по Граму, определенной морфологии и характере окрашивания, соответствующих лактобактериям, гарднереллам и мобилункусу. При сумме от 7 до 10 баллов ставится диагноз “бактериальный вагиноз”, от 4 до 6 – промежуточное состояние флоры, а менее 3 баллов – норма. Система Ньюджента применяется на Западе наравне с критериями Амселя. Вместе с тем в одном многоцентровом исследовании было показано, что у 11% женщин с диагнозом бактериальный вагиноз по критериям Амселя система Ньюджента не подтверждала диагноз, а у 30% женщин с бактериальным вагинозом по системе Ньюджента отсутствовали критерии Амселя. Кроме того, в 50% случаев бактериальный вагиноз вообще протекает бессимптомно [3].
Бактериальный вагиноз нельзя отнести к заболеваниям, передающимся половым путем. Это было убедительно показано в исследовании, где бактериальный вагиноз был выявлен у 12% из 52 девственниц подросткового возраста и у 15% из 68 девочек той же возрастной группы, уже живших половой жизнью [4]. Тем не менее бактериальный вагиноз передается половым путем среди женщин при гомосексуальных связях. Так, очень высока встречаемость бактериального вагиноза среди лесбиянок [5].
В нашей стране к триггерным факторам развития бактериального вагиноза в большей мере относят эндогенные факторы, а к экзогенным причисляют факторы, по сути, встречающиеся реже, нежели сам бактериальный вагиноз. В зарубежной литературе наоборот, среди основных триггерных факторов развития бактериального вагиноза называют экзогенные причины, такие как частые, незащищенные половые контакты, частые влагалищные души, смена полового партнера, ношение облегающего негигроскопичного белья, куннилингус, характер флоры припуциального мешка у партнеров и другие факторы [2].
Терапия бактериального вагиноза уже длительное время остается неизменной и включает в себя назначение метронидазола или его аналогов per os или 2% крема клиндамицина или метронидазола per vaginum.
Начало широкого применения Бетадина в гинекологической практике в нашей стране выявило его эффективность и в лечении бактериального вагиноза. По данным Н.В. Рымашевского и соавт. [7], изучавших количественную характеристику влагалищной микрофлоры пациенток с урогенитальными расстройствами в репродуктивном возрасте, после применения Бетадина значительно снижалось количество микроорганизмов, обусловливающих клинику бактериального вагиноза, таких как гарднереллы, мобилункусы, пептококки и пептострептококки. В то же время на фоне терапии Бетадином не всегда происходит самостоятельное восстановление количества лактобактерий и бифидобактерий, являющихся важным компонентом нормального микробиоценоза влагалища. Поэтому с целью повышения эффективности терапии бактериального вагиноза, после 7 дней применения Бетадина по 1 свече 2 раза в день иногда необходимо проведение реабилитационного этапа эубиотиками лакто– и бифидумбактерином интравагинально 2 раза в день по 5 доз в течение недели.
Учитывая существенную роль экзогенных факторов в развитии бактериального вагиноза, возможна его профилактика. В частности, с этой целью можно применять вагинальные суппозитории Бетадин. Он незаменим в ситуации незащищенного полового акта или разрыва презерватива. Бетадин может заменить частые влагалищные души и спринцевания у женщин, склонных к мизофобии (боязнь заражения). Кроме того, с профилактической целью Бетадин может применяться в пременструальный период у женщин с частыми рецидивами бактериального вагиноза, поскольку именно в этой фазе рН влагалища повышается, что может способствовать активации роста анаэробов.
Помимо профилактики и лечения бактериального вагиноза, Бетадин прямо и косвенно предотвращает развитие и других, более серьезных заболеваний. Это связано с тем, что на фоне бактериального вагиноза значительно повышается чувствительность к заражению различными инфекциями, передающимися половым путем, в частности, ВИЧ–инфекцией [6].
Таким образом, необходимо четко обозначить основные области применения Бетадин. Во–первых, Бетадин, как антисептик, применяют для лечения и профилактики бактериального вагиноза. Во–вторых, Бетадин применяется для профилактики воспалительных заболеваний органов малого таза при инвазивных вмешательствах (установка ВМС, аборты, диатермокоагуляция). В–третьих, в повседневной жизни женщины Бетадин обеспечивает профилактику инфекций, передающихся половым путем. Кроме того, Бетадин – хорошая альтернатива частым влагалищным душам и спринцеваниям. И последнее. При применении Бетадина важно помнить – чем раньше он использован, тем реже нужны антибиотики.
Список литературы Вы можете найти на сайте https://www.rmj.ru
Повидон-йод
Бетадин (торговое название)
(Эгис)
Литература:
1. Чувашкин Д.Н., Михайлов А.В., Яровская Н.П. Бетадин в предоперационной подготовке пациенток, страдающих хроническими воспалительными заболеваниями органов малого таза., РМЖ 2001г.репринт
2. Phillip E. Hay Recurrent bacterial vaginosis, Dermatologic Clinics, Vol. 16, № 4, Oct. 1998
3. Jane R. Schwebke Asymptomatic bacterial vaginosis: Response to therapy, Am. J. Obstet. Gynecol. Vol. 183, № 6, Dec. 2000
4. Bump RC, Buesching WJ: Bacterial vaginosis in virginal and sexually active adolescent females: Evidence against exclusive sexual transmission. Am J Obstet Gynecol Vol.158:935, 1988
5. Berger BJ, Kolton S, Zenilman JM, et al: Bacterial vaginosis in lesbians: A sexually transmitted disease. Clin Infect Dis 21:1402, 1995
6. Draper DL, Landers DV, Krohn MA, Hillier SL et al. Levels of vaginal secretory leukocyte protease inhibitor are decreased in women with lower reproductive tract infections Am. J. Obstet. Gynecol. Vol. 183, № 5, Nov. 2000
7. Н.В. Ромашевский и соавт. “Опыт применения Бетадина (EGIS) для коррекции влагалищных дисбиозов у пациенток репродуктивного возраста”, Вестник Российской ассоциации акушеров–гинекологов, 2000, №1
Источник
