Как часто появляется молочница от полового акта
Согласно статистике, молочница нередко появляется после полового акта. Неприятные симптомы могут начаться через день после секса или даже раньше, но исчезать упорно не желают.
Что такое молочница
Молочница – это заболевание, вызванное грибковой инфекцией. Его возбудитель – микроскопический одноклеточный грибок под названием Кандида. Отсюда и второе название болезни – кандидоз.
Молочница после секса появляется из-за других факторов
Сам по себе грибок не может вызвать молочницу. Он может находиться в организме, представляя собой условно-патогенную микрофлору и не причиняя вреда своему хозяину. В случае, когда снижаются защитные функции организма на фоне различных состояний, увеличивается количество кандид. Они могут нанести вред, вызывая молочницу.
Грибки начинают размножаться, образовывая сначала цепочки, а затем целые колонии. Они попадают в здоровые клетки, питаясь их ресурсами, а также отравляя их токсическими веществами.
Симптомы молочницы у женщин
С заболеванием порой сталкиваются мужчины, но женщин оно поражает гораздо чаще. Причиной этому является физиологическое строение женских половых органов. Оно благоприятно для размножения грибков. Симптоматика заболевания достаточно выражена, поэтому его легко распознать еще на начальных стадиях:
- Вначале появляется зуд и дискомфорт в области половых органов, который усиливается ночью и после душа.
- Слизистые оболочки половых органов краснеют, могут отекать и опухать.
- Выделения из половых органов приобретают молочный или белый цвет, творожистую структуру, могут пахнуть кислым запахом.
- Со временем зуд поражает внешние половые органы.
- Походы в туалет становятся более частыми, во время мочеиспускания появляется болевой синдром.
- Половой акт может доставлять дискомфорт из-за боли в области половых органов.
При появлении вышеперечисленных признаков нужно обратиться в женскую консультацию. Если лечение начато вовремя, никаких проблем и последствий не будет. Несвоевременно проведенная терапия приведет к тому, что грибки проникнут на более глубокие слои, провоцируя воспаление внутренних органов и заболевания шейки матки. В некоторых случаях развивается бесплодие. Если молочница появилась во время беременности, осложнения могут коснуться и плода.
Бывает ли молочница после секса
Сам по себе половой акт не может вызвать молочницу. Секс провоцирует развитие заболевания, если оно уже присутствовало в организме. Также возможно заражение от партнера, больного кандидозом, если половой акт был без презерватива. Молочница после секса имеет выраженную клиническую картину, поэтому пациенты сразу обращают на нее внимание.
Почему молочница часто появляется после первого секса
После первого в жизни секса может появиться молочница, но не половой акт этому виной. Происходит разрыв девственной плевы, из-за чего могут появиться болезненные ощущения.
Микрофлора влагалища частично меняет свой состав, а также изменяется гормональный фон. На фоне этих факторов может ослабиться иммунитет. Этим пользуются грибки, активно размножаясь и провоцируя возникновение молочницы.
Молочница после приема абортивных средств
Если у женщины был незащищенный половой акт, она могла прервать нежелательную беременность. Для этого достаточно выпить таблетку, провоцирующую медикаментозный аборт. На первый взгляд, такой способ прерывания беременности достаточно безопасен, но на самом деле он не намного лучше обычного аборта.
Если появилась молочница, нужно срочно начать лечение
Препараты, способствующие прерыванию беременности, основаны на одной и той же схеме. Они подавляют репродуктивную функцию, снижая выработку гормона прогестерона. Кроме прерывания беременности, средство сильно сбивает гормональный фон и способствует нерегулярности менструального цикла.
Вследствие этих факторов страдает иммунная система. На фоне сложившийся ситуации грибки начинают активнее размножаться. В это же время женщина может думать, что молочница была спровоцирована не абортивным препаратом, а половым актом.
Молочница у женщин после орального и анального секса
Грибки могут присутствовать на слизистых оболочках ротовой полости, а также в прямой кишке. Поэтому не только традиционный секс может стать причиной заражения. Это особенно актуально, если грибки сразу же попадают во влагалище из прямой кишки или вместе со слюной.
Другие причины молочницы
Иногда фактором, спровоцировавшим развитие патологии, является не половой акт. Но обстоятельства сложились так, что женщина пришла именно к такому мнению. В числе провокаторов могут быть:
- длительный прием медикаментозных средств, в том числе оральных контрацептивов;
- обострение хронических заболеваний;
- сахарный диабет любого типа;
- беременность;
- прием гормональных препаратов;
- стрессы и нервные напряжения;
- переохлаждение;
- купание в загрязненных водоемах;
- пренебрежение правилами личной гигиены.
Любой из вышеперечисленных факторов может стать причиной развития молочницы, в то время как женщины могут списывать заболевание на недавний половой акт.
Почему появляется молочница, зависит от совокупности факторов
Также грибки могут попадать в организм через поцелуй или при контакте с зараженными бытовыми предметами. Вне человеческого организма они способны поддерживать жизнедеятельность в течение 2 часов. Этого времени достаточно для заражения.
Что делать при появлении молочницы
Лечением молочницы должен заниматься врач, поэтому посещение женской консультации является обязательным. После ряда анализов женщине назначается медикаментозная терапия. В нее входят таблетки, средства для наружного применения и иммуностимулирующие препараты.
Важно, что полное исчезновение симптомов молочницы не говорит о выздоровлении. Необходимо продолжать лечение до тех пор, пока его не отменит врач. В противном случае симптомы очень скоро вернутся, причем, гораздо более выраженные. В таком случае понадобится повторный курс терапии.
Самолечение в этом случае строго запрещено, как и терапия народными средствами. Это может привести не только к усугублению и обострению заболевания, но и к появлению неожиданных осложнений. Все действия нужно согласовывать с врачом.
Можно ли заниматься сексом при молочнице
Молочница – это заразное заболевание. Незащищенные половые контакты могут стать причиной его передачи. Поэтому при занятиях сексом, нужно обязательно пользоваться презервативами. Более того, при выявлении кандидоза у одного из партнеров второй также должен сдать анализы. Риск его заражения очень высок.
Если молочница прогрессирует, она сказываться на качестве полового акта. Женщина может чувствовать жжение, боль и дискомфорт. Поэтому секс не доставляет ей удовольствия и приносит лишний стресс, становясь провокатором усугубления болезни. В таком случае на время лечения лучше отказаться от половых контактов.
Молочница – это грибковое заболевание, которое часто прогрессирует после секса. Однако сам по себе половой контакт не способен его вызвать. Он может только спровоцировать развитие уже существующей патологии. Высок риск передачи заболевания половым путем, но использование презервативов поможет избежать заражения. При появлении симптомов молочницы нужно срочно обратиться к врачу для назначения соответствующего лечения.
Смотрите далее: молочница во время беременности
Источник
Текст: Ирина Репина 25257
«Около 75% женщин во всем мире страдают молочницей, у 5% из них – хроническая форма заболевания». 103.by встретился с врачом-гинекологом медицинского центра «Авиценна»Татьяной Кувшинчиковой и спросил, почему нельзя заниматься сексом во время заболевания, какую диету следует соблюдать и нужно ли лечить полового партнера.
Молочница не зависит от возраста и профессии
– Развитие заболевания – кандидозного кольпита – у женщин напрямую связано с состоянием иммунитета и общим гормональным статусом. Молочница не зависит от возраста и профессии. Также не важно, где живет женщина, в городе или сельской местности. Имеет значение лишь состояние организма после соматических заболеваний и наличие или отсутствие хронических инфекций.
Нет синтетическому белью и узким джинсам
Доктор объясняет, что есть несколько причин, которые могут привести к заболеванию. Риск развития молочницы выше у тех девушек, которые носят синтетическое белье и очень облегающие джинсы.
Частый секс может стать причиной заболевания
Еще одна механическая причина – длительное ношение спирали. Кроме того, заболеть молочницей могут те женщины, которые часто занимаются сексом, где каждый половой акт длится около часа.
– Частый регулярный секс – это прекрасно. Однако когда половые акты длятся слишком долго, а их количество равно или превышает 3 раза в день, это уже может быть опасно. Это приводит к механическому повреждению слизистой и риску возникновения молочницы.
Хронический тонзиллит – первый шаг на пути к развитию молочницы
К возникновению кандидозного кольпита могут привести и физиологические факторы. Во время месячных или при беременности организм считается более ослабленным. Именно поэтому многие женщины жалуются на появление молочницы до или после менструации. Риск развития болезни есть у тех, кто болеет сахарным диабетом или гипотиреозом (снижение функций щитовидной железы, – прим. И.Р.).
– Ожирение и высокое давление тоже могут привести к заболеванию. К сожалению, последняя группа недугов молодеет. Раньше это было характерно для женщин 40+, сейчас – 25+. Молочница также прогрессирует у тех, кто болеет хроническим тонзиллитом или ангиной, а также онкологическими заболеваниями.
Противозачаточные провоцируют молочницу?
По словам доктора, к молочнице может привести также бесконтрольный прием антибиотиков либо использование женщиной гормональных контрацептивов.
– Прием противозачаточных таблеток иногда действительно вызывает кандидоз. Однако если сравнить пользу от оральных контрацептивов, то она неизмеримо выше вреда.
Заниматься сексом во время молочницы нельзя
Если у женщины наблюдается обострение кандидоза, категорически нельзя заниматься сексом. Ни в презервативе, ни без него. Врач объясняет, что во время болезни ph влагалища резко повышается, становясь щелочным. Кроме того, наблюдается большое количество выделений. Во время полового акта идет трение, на слизистой, появляются ранки, а в них попадает вторичная инфекция. Гриб – кандидоз – условно патогенный. Он живет на коже, в кишечнике, на слизистых. Если во влагалище будут трещины, туда могут попасть в том числе и патогенные микробы. Это усложнит лечение.
Кандидоз не передается половым путем
– Молочница в отличие от других заболеваний не передается половым путем. Такие случаи бывают, но крайне редко. Если женщина не будет заниматься сексом в момент протекания болезни, она никоим образом не опасна для партнера.
При диагнозе «молочница» у женщины мужчине лечиться не надо
Менталитет белорусок таков, что, если врач выявил заболевание, женщины сразу хотят лечить своих мужчин.
– Если у девушки обнаружилась молочница, а половой партнер здоров и у него нет жалоб, не следует его трогать. Исключение может быть только в том случае, если представители сильного пола часто употребляют алкоголь (пиво в том числе). Тогда болезнь может развиться и у мужчин. Хотя изначально, по природе, такой диагноз для мужчин не характерен.
Пользоваться ежедневными прокладками вредно
Ежедневные прокладки и интимный душ чаще двух раз в день – вредно. При использовании «ежедневок» нужное количество кислорода не поступает к половым органам женщины. Гинеколог советует пользоваться мини-прокладками только по необходимости – в первый или последний день месячных. В остальных случаях лучше брать с собой запасное белье.
Кисломолочные продукты полезны для профилактики и в лечении молочницы
Сбалансированное питание – вот профилактика кандидоза. Норма для женщины в день: 30% -жиров, 20% – белков, 50% – углеводов. Для офисного работника в среднем нужно съедать до 2 000 килокалорий в день. Все зависит также от физической нагрузки, изначальной массы тела, количества сахара в крови. Кисломолочные продукты нужно включать в рацион в любом случае. Ведь грибы, как говорит врач, растут еще и в кишечнике. Откуда могут проникать во влагалище. Кисломолочные продукты помогают в регуляции функций кишечника.
Лучшее, что может сделать женщина, – обратиться к врачу
Белые творожистые выделения – это не всегда молочница. Нельзя ставить диагноз самостоятельно и заниматься лечением без врача. Ведь это может быть, предположим, ИППП: микоплазмоз, трихомониаз, уреаплазмоз или бактериальный вагиноз. После самолечения вырабатывается устойчивость организма к противогрибковым препаратам, врачу намного сложнее справиться с проблемой.
Лучшее, что может сделать женщина, – обратиться к врачу. Молочницу надо лечить. Сама она не пройдет. Чтобы исключить сомнения, достаточно сдать обычный мазок. На основе этого простейшего анализа врач назначит лечение.
Кандидоз к родам должен быть уничтожен на 100%
– Особенно серьезно к этой проблеме нужно подходить во время беременности. Лечить заболевание сложно, т.к. все противогрибковые препараты токсичные. Боремся с болезнью вагинально – препаратами местного назначения. Просим, чтобы пациентки ели меньше сахара, но больше кисломолочных продуктов и соблюдали гигиену.
Кандидозный кольпит у беременных требует немедленного лечения. В противном случае во время родов могут возникнуть серьезные проблемы: разрывы влагалища или врожденный кольпит у малыша. Это страшное заболевание для младенца. Поэтому кандидоз к родам должен быть уничтожен на 100%.
Источник
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
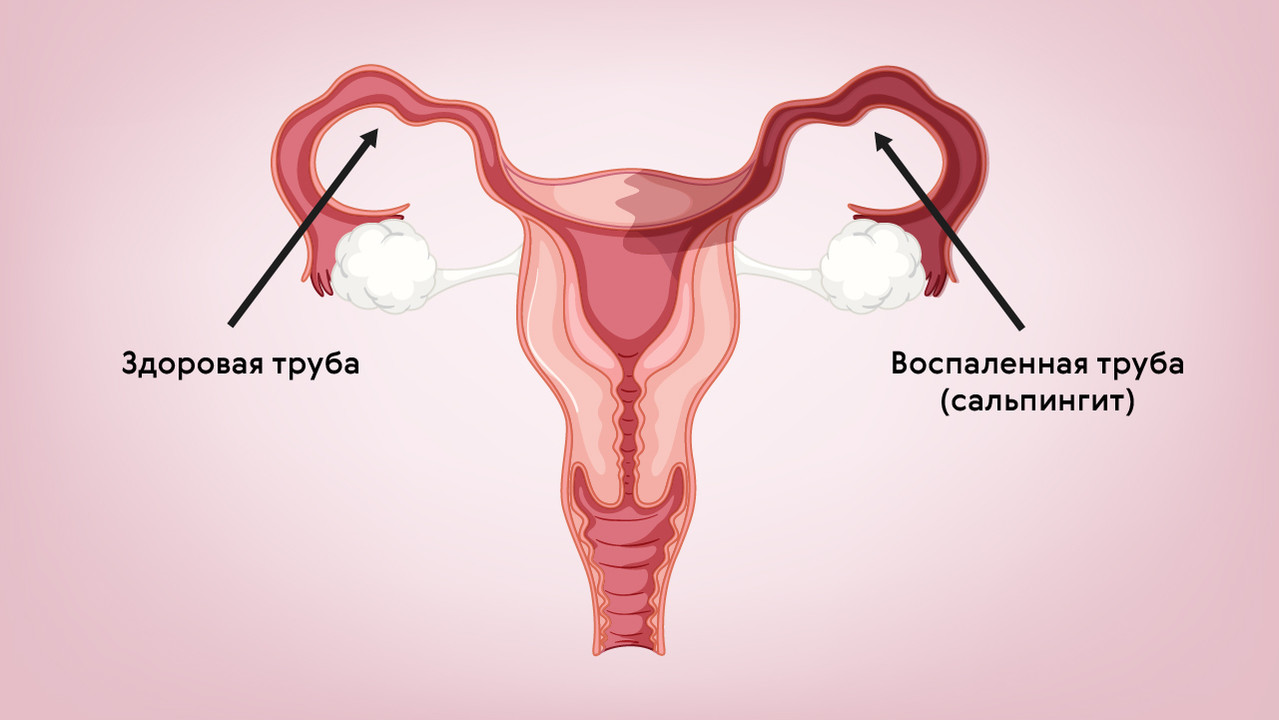
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans – самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например – при простуде или других вирусных инфекциях.
Источник
