Как часто бывает молочница у беременных
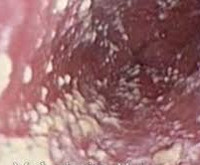
Молочница у беременных – это воспалительное поражение слизистой оболочки влагалища дрожжеподобными грибами, возникшее или обострившееся во время гестации. Проявляется творожистыми вагинальными выделениями, зудом, жжением, раздражением, везикулезной сыпью в области наружных гениталий, промежности, межъягодичной и паховой складок, отеком половых органов, диспареунией. Диагностируется с помощью гинекологического осмотра, микроскопического исследования влагалищного мазка, ПЦР, РИФ, ИФА. Для лечения применяют местные антимикотические средства разных групп – полиены, азолы, комбинированные препараты.
Общие сведения
Молочница (кандидоз влагалища, кандидозный вагинит) хотя бы раз в жизни возникает более чем у 2/3 женщин репродуктивного возраста, в 40-50% случаев эпизоды заболевания повторяются, а у 5% пациенток инфекция принимает хроническое рецидивирующее течение. Кольпит, вызванный дрожжеподобными грибами, диагностируется у 30-40% беременных, что в 2-3 раза чаще, чем у небеременных. Перед родами его частота достигает 44,4%. Широкая распространенность молочницы объясняется присутствием дрожжеподобных грибов в составе естественного микроценоза влагалища у 10-17% женщин до наступления беременности и длительным бессимптомным кандидоносительством. Инфекция чаще поражает горожанок и более распространена в странах с жарким климатом.

Молочница у беременных
Причины
До 90-95% случаев кандидоза при гестации вызвано условно-патогенными бесспоровыми дрожжеподобными грибами Candida albicans (C. Albicans). В последние годы отмечается увеличение количества кольпитов, при которых из выделений высеиваются другие виды кандид – C. kefyr, C. krusei, C. guilliermondii, C. tropicalis и др. Опасным возбудителем внутрибольничных инфекций является Candida glabrata. В норме дрожжеподобные грибы в виде единичных неактивных округлых клеток, не образующих нитей мицелия, присутствуют в микрофлоре 80% беременных женщин, но их рост сдерживается влагалищными лактобактериями (палочками Додерляйна), с которыми кандиды находятся в конкурентных взаимоотношениях.
Хотя кандидоз может передаваться половым путем от инфицированного партнера, обычно ключевым фактором возникновения заболевания становится нарушение иммунитета и уменьшение количества лактобактерий. Риск развития молочницы возрастает при наличии хронических соматических патологий, сахарного диабета, гипотиреоза, гипопаратиреоза, гиперкортицизма, тяжелых общих заболеваний (лейкемии, лимфомы, ВИЧ-инфекции и др.), неконтролируемом приеме антибиотиков, глюкокортикоидов, цитостатиков, дисбактериозе кишечника, гиповитаминозе, хронических стрессах и эмоциональных нагрузках, смене климата.
Предрасполагающими факторами являются использование ежедневных прокладок, повышающих влажность гениталий за счет нарушения доступа воздуха, ношение тесного белья из синтетических тканей, ожирение, употребление в пищу большого количества сладостей и углеводных блюд. Клинической манифестации молочницы при беременности также способствуют:
- Накопление гликогена в слизистой влагалища. Под действием эстрогенов увеличивается количество эпителиальных клеток, в которых содержится гликоген. При уменьшении числа лактобактерий, расщепляющих гликоген до молочной кислоты, он становится подходящей питательной средой для размножения кандид.
- Естественное снижение иммунитета. У беременных под влиянием высокой концентрации прогестерона, кортикостероидов и иммуносупрессорного фактора, связанного с глобулинами, снижается иммунитет. Это предотвращает отторжение плода как чужеродного тела материнским организмом и поддерживает гестацию.
Патогенез
При молочнице у беременных инфекционный процесс сначала локализуется в поверхностных слоях слизистой. На этапе адгезии кандиды прикрепляются к эпителиальным клеткам и колонизируют влагалище, после чего внедряются в эпителиоциты. После инвазии начинается многополярное почкование микроорганизмов с их трансформацией в тонкие нитчатые формы (псевдомицелий). Если организм женщины может сдерживать их рост, но не способен полностью элиминировать возбудителя из-за недостаточности цитокинового эффекта и низкого уровня интерферона G, грибы длительно персистируют на этом уровне, не поражая более глубокие слои слизистой.
При снижении иммунитета возбудитель проходит эпителиальный барьер, проникает в соединительную ткань и активно растет, преодолевая клеточные и тканевые защитные механизмы. Попадание кандид в сосудистое русло способствует гематогенной диссеминации с поражением других органов и систем. Восходящее распространение грибов представляет опасность для ребенка – в III триместре антимикробная активность околоплодных вод достаточно низкая, поэтому возбудитель кандидоза в них хорошо размножается. При контакте грибов со слизистыми оболочками и кожными покровами, заглатывании и аспирации зараженных вод происходит инфицирование плода.
Классификация
Систематизация клинических форм молочницы в период беременности основана на таких ключевых критериях, как выраженность симптоматики, особенность течения инфекционного процесса и ассоциация кандид с другими возбудителями урогенитальных инфекций. У большинства беременных вагинальный кандидоз либо протекает бессимптомно, либо склонен к частому рецидивированию. Истинный первичный острый процесс наблюдается редко. В акушерстве обычно диагностируют следующие варианты молочницы:
- Бессимптомное кандидоносительство. Клинические симптомы отсутствуют. Титр грибов в вагинальном микроценозе не превышает 104 КОЕ/мл. При бактериальном исследовании вагинального секрета доминируют лактобациллы, определяемые в умеренном количестве.
- Истинный кандидоз. Наблюдается типичная клиническая картина молочницы. Титр кандид больше 104 КОЕ/мл, обнаруживаются лактобациллы с высоким титром (свыше 106 КОЕ/мл). Диагностически значимые титры других условно-патогенных агентов не выявляются.
- Сочетание кандидоза и бактериального вагиноза. Из секрета влагалища высеиваются полимикробные ассоциации. Кроме высокого титра грибов в большом количестве (свыше 109 КОЕ/мл) определяются облигатные анаэробы и гарднереллы. Лактобацилл мало или отсутствуют.
Симптомы молочницы у беременных
При бессимптомном носительстве женщина обычно не предъявляет каких-либо жалоб. Наиболее характерным проявлением манифестировавшего кандидоза являются умеренные или обильные творожистые влагалищные выделения и белый налет на гениталиях, состоящие из мицелия кандид, лейкоцитов и поврежденных эпителиоцитов. При молочнице часто отмечаются раздражение, зуд, жжение в области гениталий, усиливающиеся в ночное время, после гигиенических процедур или полового акта. Возможно появление неприятного запаха из половых органов. За счет усиления кровообращения в слизистой вагины половые органы отекают.
При вовлечении в воспалительный процесс преддверия влагалища, малых и больших половых губ на их поверхности образуются бордовые везикулы с жидким содержимым, после вскрытия которых формируются микроэрозии и корочки. У пациенток с избыточным весом сыпь может распространиться на кожу промежности, паховых и межъягодичных складок. Вследствие повышения чувствительности воспаленной слизистой влагалища беременная с молочницей испытывает дискомфорт и боль при половом акте. О проникновении грибков в мочевыделительную систему свидетельствуют учащение мочеиспускания и появление резей. Восходящее распространение и генерализация инфекции проявляются ноющими болями в нижней части живота, повышением температуры.
Осложнения
У беременных, страдающих молочницей, чаще возникает угроза прерывания беременности, возрастает риск самопроизвольных абортов и преждевременных родов. При восходящем распространении инфекционного процесса на слизистую шейки матки развиваются эндоцервициты, поражение плодных оболочек приводит к хориоамниониту, несвоевременному излитию или подтеканию околоплодных вод, хронической гипоксии, внутриутробному инфицированию плода с признаками его гипотрофии. Во время родов повышается вероятность разрывов воспаленных мягких тканей. Характерными осложнениями послеродового периода являются эндометрит, раневая инфекция родовых путей, субинволюция матки. Частота внутриутробного, интра- и постнатального инфицирования дрожжеподобными грибами детей за последние 20 лет увеличилась с 1,9% до 15,6%. Приблизительно в 10% случаев гибели плодов и новорожденных выявляются изменения, характерные для кандидоза.
Диагностика
При типичной клинической картине постановка диагноза молочницы у беременной не представляет особых сложностей. Более тщательный диагностический поиск требуется при подозрении на носительство или субклиническое течение заболевания. Из-за наличия небольшого количества грибов в естественном микроценозе влагалища посев на кандиды применяется ограниченно, преимущественно для определения чувствительности возбудителя и контроля эффективности лечения. Наиболее информативными методами обследования являются:
- Осмотр на кресле. При исследовании в зеркалах выявляется гиперемия слизистой, наличие на ее поверхности белых налетов. Характерны обильные творожистые выделения из влагалища. На наружных гениталиях беременной может обнаружиться везикулезная сыпь, распространяющаяся на промежность и естественные складки кожи.
- Мазок на флору у женщин. Под микроскопом исследуют неокрашенные или окрашенные мазки, полученные из уретры, цервикального канала и вагины. При кандидозе в препарате определяется единичные почкующиеся клетки дрожжеподобных грибов, псевдомицелий, бластоконидии, псевдогифы, другие морфологические структуры.
В качестве вспомогательных методов при молочнице могут быть рекомендованы ПЦР-диагностика кандидоза, РИФ, ИФА (определение антител к кандидам). Методы отличаются высокой чувствительностью и специфичностью, но, как и посев, используются ограниченно из-за присутствия возбудителя в составе естественной вагинальной микрофлоры. Дифференциальная диагностика проводится с другими инфекционно-воспалительными заболеваниями влагалища – бактериальным вагинозом, генитальным герпесом, неспецифическим бактериальным и трихомонадным вульвовагинитом, хламидийным, гонококковым, бактериальным экзо- и эндоцервицитом. При необходимости пациентку консультируют инфекционист, дерматолог-венеролог, уролог.
Лечение молочницы у беременных
Основной задачей терапии кандидоза во время беременности является полная элиминация возбудителя с помощью высокоэффективных, хорошо переносимых, нетоксичных для плода и женщины препаратов. Предпочтительным является местное применение антимикотических средств в виде вагинальных свечей, при использовании которых более быстро устраняется симптоматика, отмечается минимальная системная абсорбция действующих веществ. Беременным с молочницей рекомендованы:
- Полиеновые антимикотики. Фунгицидные антибиотики вызывают гибель дрожжеподобных грибов благодаря образованию в мембранах кандид многочисленных каналов и разрушению микроорганизмов за счет бесконтрольной потери электролитов. Антибиотики из группы полиенов отличаются низкой резорбтивностью и практически не всасываются слизистыми, что особенно важно для беременных.
- Азолы (имидазолы, триазолы). Фунгистатический эффект азольных средств основан на подавлении синтеза эргостерина клеточной мембраны. Поскольку подобным образом стеролы синтезируются лишь у грибов, препараты практически не влияют на фермент, катализирующий производство холестерина у людей. Из-за возможного тератогенного эффекта системных азолов назначают местные формы.
- Комбинированные препараты. В составе таких средств содержится несколько имидазольных антимикотиков или кроме полиенов присутствуют другие антибиотики – аминогликозиды, полипептиды и др. Назначение комбинированных медикаментов оправдано при сочетании молочницы с бактериальным вагинозом и в терапевтически резистентных случаях с высоким риском развития осложнений.
Несмотря на высокую эффективность, при лечении кандидоза у беременных не используют эхинокандины, обладающие эмбриотоксическим эффектом, и аллиламины. Так называемые препараты разных групп применяют ограниченно с учетом возможных воздействий на плод. Активное амбулаторное лечение молочницы проводят на этапе дородовой подготовки для исключения интранатального инфицирования плода. Если у партнера пациентки с кандидозом обнаруживаются признаки кандидозного баланопостита, ему также назначают антимикотики. При отсутствии акушерских противопоказаний беременной показаны естественные роды.
Прогноз и профилактика
При своевременном назначении противомикотических средств и отсутствии тяжелых форм иммуносупрессии прогноз для женщины и ребенка благоприятный. Профилактика включает укрепление иммунитета, ношение удобного нательного белья из натуральных тканей, соблюдение правил личной гигиены с подмыванием интим-гелями, содержащими в составе молочную кислоту. Беременным, у которых до гестации отмечалось рецидивирующее течение молочницы, рекомендуется ранняя постановка на учет у акушера-гинеколога, достаточный отдых, исключение стрессовых нагрузок, коррекция диеты с увеличением в рационе количества кисломолочных продуктов, фруктов, овощей.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Молочница (кандидоз) – распространенное заболевание у женщин, часто встречающееся в том числе и при беременности. Молочница вызывается грибком Кандида (дрожжеподобным) и протекает в мочеполовой системе женского организма.
Беременность – это всегда сильная встряска для организма женщины. В это время происходят изменения гормонального фона, снижение иммунитета за счет того, что иммунная система перенаправлена к плоду и отвечает за его сохранение и безопасность. Таким образом, создаются благоприятные условия для того, чтобы всевозможные инфекции проникали в организм и благоприятно там развивались.
Для женского организма считается нормальным наличие незначительного количества грибка Кандида. Обычно он никаким образом не проявляется, так как находится в подавленном состоянии за счет работы иммунной системы. Но как только женщина беременеет, грибок за счет вышеперечисленных обстоятельств находит лазейки, чтобы начать активное размножение и увеличить его количество в теле женщины.
Беременные женщины по сравнению с небеременными обладают большей степенью риска, что молочница станет развиваться от применяемых местно свечей, вагинальных таблеток с наличием антибиотиков.
Дело в том, что одним из эффектов антибиотиков является подавление как микроорганизмов паразитического характера, так и лактобактерий физиологического назначения, которые в течение всего периода беременности менее устойчивы.
Молочница, которая возникает при беременности, очень редко передается половым путем (только 15-20% пациенток). Чаще всего половой контакт – это всего лишь пусковой механизм, чтобы молочница стала развиваться.
Причины молочницы во время беременности
Причинами развития молочницы во время беременности могут стать такие факторы, как:
- Хроническая инфекция в мочеполовой системе. Когда иммунитет борется с хроническими воспалениями, он может истощиться и проявиться кроме всего прочего в качестве молочницы.
- Наличие хронических заболеваний в почках, печени и других органах. Механизм реакции иммунной системы аналогичен описанному выше.
- Молочница может развиться из-за гормональных нарушений: сниженной функции щитовидки, сахарного диабета, ожирения.
- Кандидоз может быть спровоцирован приемом препаратов гормонального действия, таких как «Преднизолон», «Дексаметазон», «Метипред».
- Причиной молочницы также может стать наличие генитального герпеса.
- Молочница может быть вызвана приемом антибиотиков, которые могли стать причиной иммунодефицита и дисбактериоза кишечного тракта. Грибок Кандида часто может некоторое время пребывать в кишечнике, он является своеобразным резервуаром для кандидоза в теле женщины, а затем перемещаться в другие места.
- При неправильном питании, например, избытке сладостей, также может развиться дисбактериоз и могут размножиться грибки.
- Причиной молочницы может стать наличие хронических болезней кишечного тракта.
- Кандидоз может проявиться из-за неправильного применения таких препаратов, как эубиотики. Для лечения флоры влагалища назначают препараты с содержанием молочных бактерий (лактобактерин, ацилакт). Они живут во влагалище в нормальном состоянии организма, нужны для поддержания в нем кислой среды, препятствуют развитию щелочелюбивых бактерий, наличие которых может послужить причиной бактериального вагиноза. Но среда молочных бактерий благоприятна для грибков Кандида, потому перед назначением эубиотиков лучше сделать диагностику на отсутствие грибков.
Молочница является своеобразным маркером неблагополучного состояний организма, потому для ее устранения необходимо как специфическое лечение с помощью противогрибковых препаратов, так и полноценное обследование, а также устранение первопричин, вызвавших иммунодефицит.
[1], [2], [3]
Симптомы молочницы при беременности
Основные симптомы молочницы во время беременности предполагают наличие:
- зуда у преддверия влагалища;
- выделений из влагалища – белых, творожистых, достаточно обильных, имеющих кисловатый дрожжевой запах;
- дискомфорта в районе промежности.
Наличие молочницы при беременности, как и любой другой инфекции потенциально опасно как для будущей мамы, так и для ее малыша. Течение беременности осложняется, грибок может инфицировать плод.
Плод инфицируется через плацентарный барьер или в процессе родов. Тогда возможно наличие у малыша врожденного кандидозного стоматита, кандидоза кожных покровов.
Потому, хотя молочница и встречается у беременных достаточно часто, наличие ее ненормально (хотя и есть устаревшее представление о том, что молочница – обычное закономерное и безобидное явление). При малейшем подозрении на молочницу, сразу же нужно проводить диагностику и назначать лечение.
Молочница и зуд при беременности
Многие воспринимают молочницу несерьезно, мол, что там – небольшие выделения и зуд. Важно помнить, что это серьезное заболевание, которое вызывается особым видом грибков и нуждается в специальном лечении. Кроме того, подобные симптомы наблюдаются при ряде заболеваний, вызванных совсем другими инфекциями, потому крайне необходимо продиагностироваться у специалиста, который установит правильный диагноз и назначит соответствующее лечение. Поход к доктору затягивать ни в коем случае нельзя, тем более во время беременности, ведь кандидоз опасен для ребенка и его здоровья. После курса соответствующих препаратов, которые назначает врач, обычно через неделю – десять дней делают повторный мазок или проводят бактериологическое (культуральное) исследование, чтобы выявить, устранена ли молочница при беременности.
Диагностика молочницы при беременности
Для диагностики молочницы при беременности первым исследованием сразу по выявлению симптомов заболевания – проведение бактериоскопии. Окрашенный мазок рассматривают на флору при помощи микроскопа.
Нормальную микрофлору влагалища составляют: палочки Дедерляйна (молочные бактерии). Мазок содержит их вместе с клетками эпителия и лейкоцитами в небольшом количестве. Когда в мазке обнаруживают споры или мицелий грибка Кандида, то ставится диагноз молочница. Иногда данный грибок может присутствовать в единичных количествах, не вызывая заболевания.
Когда характерные для молочницы симптомы присутствуют, но бактериоскопия грибков не выявляет, прибегают к более чувствительным методам диагностики – бактериологическому и ПРЦ.
Бактериологический (культуральный) метод заключается в сборе посева со специальной питательной средой – средой Сабуро. Его суть заключается в том, что собранные клетки грибов сразу помещаются в благоприятные условия, потому сразу могут начать размножаться, тем самым подтверждая, что присутствуют в мазке и жизнеспособны, в то время как без помещения в особые условия в мазке они могли себя и не проявить.
Используют также метод ПРЦ (полиразмерная цепная реакция). Суть его действия – обнаружить в материале, который взят на исследование, единичные молекулы ДНК возбудителя. Чувствительность данного метода превосходит все остальные методы, использующиеся, чтобы продиагностировать наличие инфекции. Он используется в тех случаях, когда возбудитель сложно заметить в простом мазке и которых плохо растет в обычной питательной среде. Правда для диагностики молочницы данный метод используют редко, так как он является неоправданно дорогим, трудоемким и достаточно часто показывает положительный результат, даже когда возбудитель присутствует в малом количестве (а при кандидозе малое содержание грибка часто может быть вполне нормальным явлением, не вызывающим заболевания).
Потому диагностику обычно производят после выявления симптомов с помощью бактериоскопии и (или) посева.
Молочницу не относят к тем классическим заболеваниям, которые передаются половым путем. Молочница сопровождается особым внутренним состоянием, при котором снижен иммунитет. Потому в тех случаях, когда кандидоз вялотекущий, рецидивирующий и плохо поддается лечению, то его причиной может быть патология в организме, которая сопровождается иммунодефицитом, а проявляется как молочница. Во время беременности гормональный фон снижается в силу того, что иммунная система работает в особом режиме, потому такое состояние дел в организме благоприятствует развитию грибков. Тем не менее, всегда нужно быть внимательными к малейшим изменениям в организме и при малейших подозрениях проводить диагностику, чтобы вовремя начать лечения и предотвратить опасность для организма и благоприятного течения беременности.
Лечение молочницы во время беременности
Хотя кандидоз и является внутренним состоянием, он вполне передаваем половым путем. Потому курс лечения назначается обоим партнерам, в этот период для полового акта необходимо использование презерватива.
Лечение молочницы характеризуется применением системных и местных препаратов. Системными препаратами являются таблетки, которые пациентка принимает вовнутрь. Вначале они оказывают действие на среду кишечника, затем всасываются в кровь и проникают к органам и тканям человеческого тела. Для небеременных пациенток это основной и наиболее предпочтительный метод, в отличие от местного лечения (свечей, кремов). Дело в том, что большая часть грибков пребывает в кишечном тракте и для эффективного лечения они должны быть уничтожены первым делом. Плюс ко всему, местом обитания грибка Кандида также является толща стенок влагалище, куда не могут достать препараты местного применения – их сферой деятельности является поверхность, они только лишь способствуют уменьшению проявлений заболевания, но не убивают возбудитель в полной мере. Системные же препараты действуют с помощью крови на все органы. Однако при беременности не все системные препараты возможно применять для лечения молочницы, многие из них токсичны и обладают побочными эффектами. Обычно беременным, страдающим молочницей, из всех системных препаратов назначают только малоэффективный «Нистатин» и «Пифамуцин».
«Пифамуцин» является противогрибковым препаратом, который не вреден при беременности и кормлении. Он достаточно эффективен и не токсичный даже в маленьких дозах. Другие препараты, относящиеся к системным – «Флюконазол» («Дифлюкан»), «Леворин», «Низорал» и многие другие – ни в коем случае нельзя применять во время беременности.
К местному лечению относят использование свечей, влагалищных таблеток и кремов. Обычно такой метод лечения сочетают с системными препаратами, кроме того, при беременности он предпочтительнее.
Препараты местного лечения – все те же. Обычно используют свечи с нистатином, свечи либо крем с пимафуцином. Препарат «Клотримазол» («Канестен»), который очень часто используют при лечении кандидоза у небеременных женщин, ни в коем случае нельзя применять во время первого триместра беременности, нежелательно его использовать и на более поздних сроках.
Вагинальные таблетки и свечи для лечения молочницы на протяжении 10 дней вставляют глубоко во влагалище каждый вечер перед сном.
Помимо того, что для лечения молочницы используют специфические противогрибковые препараты, возможно применение антисептических и противовоспалительных средств, распространенные в народных методах лечения. Широко использование раствора тетрабората натрия в глицерине (бура в глицецине), а также обычной зеленки. Суть их действия в механическом удалении мицелия грибка, живущего на стенках влагалища, приостановление их роста, оказание противовоспалительного действия, устранения жалоб и симптоматики. Характерным для использования данных средств является отсутствие побочного действия, потому их часто выбирают для лечения во время первого триместра беременности, в то время как использовать другие препараты категорически запрещено. Марлевый тампон смачивают в растворе, а затем стенки влагалища протирают с его помощью.
Йодовый препарат «Бетадин», широко используемый для лечения молочницы у небеременных пациенток, в период вынашивания плода использовать также противопоказано – он влияет на щитовидную железу малыша и может привести к нарушениям ее формирования.
Хотя грибок Кандида живет в организме практически каждой женщины, а беременность предрасполагает к их размножению, но не все беременные страдают молочницей. В первую очередь на обострение молочницы влияет иммунодефицит, потому если кандидоз не поддается легкому и окончательному лечению, скорее всего в организме наблюдается серьезная хроническая патология. Потому важно включение общеукрепляющих и иммуномодулирующих препаратов к общей схеме лечения заболевания. Кроме того, назначают поливитамины, поскольку наличие гиповитаминоза является частой причиной, вызывающей иммунодефицит, способствующей созданию благоприятного фона к побочным эффектам от многих лекарств. Как иммунномодуляторы, во время беременности используются ректальные свечи, содержащие виферон.
Если говорить о пробиотиках, которые содержат полезные микроорганизмы уже присутствующие в организме человека, то во время лечения молочницы можно принимать лишь препараты с бифидобактериями. Кандидоз не способствует угнетению лактобактерий, потому дополнительно принимать их нужды не возникает, плюс ко всему лактобактерии способствуют еще более активному размножению грибков.
Важно помнить, что курс лечения молочницы при беременности должен обязательно назначать только лечащий доктор, который знаком с индивидуальными особенностями будущей мамы, ее склонностями к аллергиям, знает, в каком состоянии пребывают ее печень и почки, как протекает беременность, какие патологии сопутствуют. Самолечением лучше вообще никогда не заниматься, а тем более во время вынашивания малыша, потому что неверные меры лечения могут быть опасными для здоровья не только мамы, но и ее ребенка.
Муж беременной также должен пролечиться от молочницы, неважно продолжает ли пара половую жизнь на период беременности, или нет. Мужчина может принимать любой из эффективных препаратов, включая «Флюконазол», «Низорал» и другие.
Профилактика молочницы при беременности
90% беременных женщин болеют кандидозом. Это заболевание весьма нежелательно в период вынашивания плода, так как может серьезно повлиять не только на течение самой беременности, но и на здоровье будущего малыша. Есть несколько простых методов профилактики молочницы:
- Укрепление иммунитета. Данная мера особенно важна, так как именно иммунодефицит зачастую становится толчком к размножению грибков Кандида и развитию заболевания. Рацион стоит обогатить продуктами, богатыми на пробиотики: биокефиром, йогуртами с живыми бактериями. Помогут предотвратить молочницу и пребиотики, такие как, например, бананы и чеснок. Если приходиться проходить лечение с помощью антибиотика, важно проследить, чтобы врач назначил щадящий для микрофлоры кишечника препарат или прописал лекарства для смягчения действия антибиотика.
- Ношение удобного белья со свободным покроем, желательно из тканей натурального происхождения. Синтетика, из-за плотного прилегания к телу, усложняет циркуляцию воздуха вокруг гениталий, что благоприятствует созданию идеальных условий для того, чтобы бактерии могли размножаться. Лучше отказаться от использования ежедневных прокладок, так как те тоже помогают грибку развиваться.
- Соблюдение правил гигиены. Вместо ароматизированного геля для душа и мыла лучше использовать средства интимной гигиены, не имеющие запаха или мягкое мыло.
- Проведение обследования на наличие вредных бактерий. Любая инфекция половых органов может негативно сказаться на течении беременности и способствовать развитию хронического вагинального кандидоза. Потому лучше заранее побеспокоиться и устранить вероятность заболевания.
Планирование беременности и молочница
Когда женщина планирует беременность, стоит провести полное обследование у гинеколога, включающее полный комплекс лабораторных анализов и, если нужно, предварительно вылечить все имеющиеся заболевания, которые смогут повлиять на течение беременности, формирование плода и здоровье будущего малыша, в том числе и молочницу. Повсеместно распространены случаи, когда женщина, инфицированная молочницей, не предохраняется, считая, что не сможет забеременеть, так как репродуктивная система якобы не работает. Но это неправда, при молочнице вполне можно забеременеть. Если же так получилось, что во время активизации молочницы женщина забеременела, нужно как можно скорее вылечить заболевание. Естественно, лечение должен назначить врач, чтобы оно было непременно щадящим и в то же время эффективным, и при этом подходило для беременной женщины.
Молочница во время беременности опасна для здоровья не только мамы, но и ее малыша.
Плацента пропускает грибок Кандида к плоду, он может поразить внутренние органы, привести к порокам развития, преждевременной гибели будущего ребенка. Если плод заражается молочницей в первом триместре беременности, это может быть невероятно опасным для него, вплоть до того, что может случиться выкидыш. Но если выкидыша и не произошло, инфицирование плода может привести к сильному ослаблению организма малыша. Новорожденный ребенок, инфицированный молочницей, находится в большой опасности: в отличие от взрослого, для которого эта болезнь серьезной угрозы не представляет, у малыша могут из-за нее развиться крайне сложные заболевания. Часто молочница приводит к развитию кандидозного стоматита, когда возбудитель способствует заболеванию слизистой оболочки ротовой полости ребенка. Потому так важно предупредить молочницу еще на этапе планирования беременности, чтобы не лечить ее потом ни уже во время беременности, ни, тем более, после рождения ребенка.
Источник
