Инкубационный период молочницы после полового акта

Как проявляются ЗППП
Венерическими болезнями принято считать инфекционные патологии, которые чаще всего передаются при половых контактах. В медицинской литературе такие болезни обозначаются аббревиатурами ЗППП (заболевания, передающиеся половым путем) или ИППП (инфекции, передающиеся половым путем).
Клиническая картина венерических болезней различна. Например, симптоматика при сифилисе и генитальном герпесе будет сильно отличаться. При этом для большинства ЗППП характерны некоторые общие симптомы (как у мужчин, так и женщин), появление которых должно побудить человека обратиться к венерологу. К таким симптомам относят:
- Необычные выделения из половых органов (влагалища, полового члена), мочеиспускательного канала или заднего прохода. Такие выделения могут быть прозрачными, белесыми, желтоватыми или какого-то другого окраса. По консистенции это жидкие, густые или творожистые выделения.
- Неприятный запах. Это один из первых симптомов инфекций, передающихся половым путем, особенно, если речь идет о бактериальных инфекциях. Некоторые ЗППП сопровождаются гнойно-воспалительными процессами в мочеполовых органах, с чем и связано появление зловонного запаха.
- Зуд и жжение. Часто при венерических заболеваниях в области половых органов отмечается зуд и жжение. Это один из признаков воспалительного процесса, развивающемся на фоне инфекции.
- Боль при ЗППП может носить постоянный или временный характер. Например, это боль внизу живота, в промежности или боли в пояснице. У мужчин также могут возникать ноющие боли в области яичек. Болезненные ощущения во время секса, а также боли и рези во время мочеиспускания — явный признак инфекции мочеполовой системы.
- Сыпь и другие изменения на коже. В ряде случаев при ЗППП образуются специфические высыпания на коже. Часто это высыпания непосредственно в области половых органов, но иногда и на других частях тела. Примером кожных проявлений ЗППП служат появляющиеся при сифилисе шанкры; кондиломы при папилломавирусе; характерные высыпания при контагиозном моллюске в виде папул.
- Новообразования. Появление разрастаний в области половых органов также может указывать на ЗППП.
- Увеличение лимфоузлов. Инфекционный процесс часто сопровождается их увеличением.
Важно! Барьерные средства контрацепции (например, презервативы) защищают далеко не от всех инфекций, передающихся половым путем. Заразиться сифилисом, генитальным герпесом или контагиозным моллюском можно и используя презерватив, поскольку заражение происходит через соприкосновение с пораженной инфекцией кожей. Поэтому при появлении вышеупомянутых симптомов лучше воздержаться от половых контактов до выяснения диагноза с последующим лечением.
Инкубационный период
Инкубационным периодом инфекционных заболеваний называют время между заражением и появлением первых симптомов болезни. В ряде случаев в этом периоде бывает сложно определить патоген, поскольку его слишком мало в организме, и реакция иммунной системы не сформировалась.
Первые симптомы половых инфекций могут появиться не сразу после заражения, а спустя дни и даже недели (как, например, с сифилисом или хламидиозом). Инкубационный период для различных ЗППП может иметь разную продолжительность. Если нет нарушений со стороны иммунной системы, то симптомы венерических заболеваний могут не беспокоить человека месяцами. В таблице представлены инкубационные периоды самых распространенных заболеваний, передающихся половым путем.
| Венерическое заболевание | Длительность инкубационного периода |
| Сифилис | От нескольких дней до 6 недель |
| Гонорея | 2-5 суток у женщин; 5-10 суток у мужчин |
| Хламидиоз | 2-5 недель |
| Уреаплазмоз | 2-4 недели |
| Генитальный герпес | 1-26 суток |
| Папилломавирусная инфекция | От 3-х недель до 12 месяцев |
| ВИЧ | От нескольких недель до 12 месяцев |
| Контагиозный моллюск | От 1 недели до нескольких месяцев |
| Молочница | До 5 суток |
| Трихомониаз | От 3 до 28 дней |
| Гарднереллез | От 3 до 10 дней |
Можно сделать вывод, что бактериальные инфекции обычно проявляются быстрее. Чаще всего инкубационный период для бактериальных ЗППП составляет 3-7 дней. С вирусными инфекциями все гораздо сложнее, и время затишья может затянуться на месяцы. Это делает вирусные ЗППП более опасными, поскольку долгое время человек может и не подозревать о своей болезни. А это подвергает опасности их половых партнеров.
Первые симптомы венерических заболеваний
Множество симптомов инфекционных заболеваний, передающихся половым путем, характерны как для мужчин, так и женщин. При этом имеются и некоторые особенности протекания ЗППП у обоих полов. Рассмотрим основные симптомы, на которых следует обратить внимание мужчинам и женщинам, чтобы вовремя заподозрить инфекцию и обратиться к врачу.
Симптомы ЗППП у мужчин
У мужчин, в отличие от женщин, нередко проявления ЗППП выражены слабо. Связано это, главным образом, с особенностями строения мужской мочеполовой системы. Например, у женщин шире и короче уретра (мочеиспускательный канал), из-за чего повышается вероятность заражения самого мочеиспускательного канала и мочевого пузыря. По этой причине женщины чаще мужчин страдают циститом.
Стертый характер клинических проявлений ЗППП часто игнорируется мужчинами. Многие симптомы не воспринимаются всерьез. При этом рано или поздно, но мужчине придется обратиться к врачу, и лучше это сделать всё-таки раньше. Своевременное обращение к врачу — это ответственное отношение не только к своему здоровью, но и здоровью своих половых партнеров.
Чаще всего при ЗППП мужчин беспокоят:
- Расстройства мочеиспускания. Как правило, это учащенное и нередко болезненное мочеиспускание. Ощущение рези при попытке опорожнить мочевой пузырь — типичный симптом ЗППП.
- Выделения из мочеиспускательного канала, слизистые или гнойные. Еще они могут быть прозрачными, мутными, желтоватыми, зеленоватыми или красноватыми. Подобные выделения из уретры имеют резкий неприятный запах, отличающийся от запаха мочи.
- Кровяные или гнойные примеси в сперме.
- Снижение полового влечения. Кроме того, мужчина может столкнуться с проблемой болезненной эякуляции, что указывает на инфекционно-воспалительный процесс в мочеполовой системе.
- Кожные высыпания в области гениталий. Различные образования на коже при ЗППП могут появляться как на половом члене, так и в области половых органов (на внутренней поверхности бедер, в паховой области, ягодицах).
- Болевой синдром. Боли при инфекционно-воспалительном процессе в мочеполовой системе чаще всего затрагивают промежность и мошонку.
Важно! ЗППП и простатит. В подавляющем большинстве наблюдений причиной простатита (воспаления предстательной железы) выступают инфекции, передающиеся половым путем. При этом развитие простатита часто говорит о том, что инфицирование было сравнительно давно. Отсутствие своевременного и надлежащего лечения приводит к таким осложнениям как простатит или эпидидимит (воспаление придатков яичек).
Симптомы ЗППП у женщин
У женщин клиническая картина ЗППП может включать в себя один или несколько следующих симптомов:
- Сухость слизистых оболочек влагалища, что доставляет серьезный дискомфорт.
- Учащенное мочеиспускание. Часто опорожнение мочевого пузыря сопровождается болью, резями или неприятными ощущениями в уретре.
- Появление нетипичных выделений из влагалища. Белые творожистые выделения указывают на молочницу.
- Нарушение менструального цикла. Возможны внеменструальные кровотечения и смещение цикла.
- Болевой синдром. Нередко женщины жалуются на болезненный половой акт, что указывает на воспалительный процесс в половых органах.
- Кожные проявления. При ЗППП возможны высыпания в области гениталий. Кроме того, часто инфекционно-воспалительный процесс сопровождается отечностью и покраснением слизистой половых органов.
Важно! ЗППП и беременность. Ведение беременности в обязательном порядке предусматривает проведение серии анализов, позволяющих выявить различные инфекции, в том числе и передаваемые половым путем. Если такие инфекции обнаруживаются, то приступать к их лечению необходимо как можно раньше. Половые инфекции у матери чреваты развитием серьезных осложнений у будущего малыша вплоть до его смерти. Часто невылеченные ЗППП у беременных женщин приводят к внутриутробным дефектам развития плода, слепоте, глухоте, умственной отсталости и хроническим респираторным заболеваниям у будущего ребенка.
 Рисунок 1. Факторы риска заражения половыми инфекциями. Источник: verywell
Рисунок 1. Факторы риска заражения половыми инфекциями. Источник: verywell
Диагностика венерических заболеваний
В настоящее время диагностика ЗППП не представляет сложности. Для постановки диагноза в венерологической практике применяются следующие виды диагностики:
- Осмотр пациента. В подавляющем большинстве случаев позволяет врачу установить предварительный диагноз, который впоследствии подтверждается идентификацией возбудителя. У таких патологий как сифилис или контагиозный моллюск достаточно специфические кожные проявления, что по одним только внешним признакам можно понять, что это за болезнь.
- Микроскопия. У пациента берется мазок или соскоб эпителиальных клеток для анализа на прямой или люминесцентной микроскопии. Мазок для анализа берут с внешних частей половых органов, а соскоб — с внутренних.
- ПЦР-анализ. Полимеразная цепная реакция (ПЦР) позволяет идентифицировать в организме конкретный вид возбудителя. На сегодняшний день это наиболее чувствительный метод, позволяющий обнаружить патогенный возбудитель даже при незначительном его количестве.
- Анализ крови. Для определения инфекционного возбудителя или антител к нему выполняется анализ крови. Анализ крови проводят минимум спустя 2 недели после заражения. Если сделать это раньше, то возбудителя или антитела к нему можно не обнаружить из-за незначительного их количества. Анализ крови выполняют при подозрении на сифилис, ВИЧ и вирусные гепатиты.
- Анализ мочи. Для оценки состояния мочевыводящих органов проводится анализ мочи. При проведении анализа мочи можно выявить возбудителя гонореи или молочницы.
- Бактериальный посев. Взятый у пациента образец (мазок) наносят на питательную среду, чтобы бактерии размножились и образовали колонии на чашке Петри. Это необходимо для дальнейшего тестирования лекарственной устойчивости бактерий к антибиотикам. Пациенту назначат тот антибиотик, к которому у бактерий наименьшая устойчивость.
Важно! Всем сексуально активным людям каждый год рекомендуется проходить профилактическое обследование на ВИЧ, сифилис и гепатит В, даже при отсутствии подозрительных симптомов.
Лечение венерических заболеваний
Лечением инфекций, передающихся половым путем, занимается врач-венеролог. При появлении характерных симптомов также можно обращаться к урологу или гинекологу (женщинам).
Алгоритм действий при подозрении на ЗППП для пациента выглядит следующим образом:
- Запись на прием к врачу.
- Подробное описание всех жалоб и осмотр половых органов.
- Сдача анализов.
- Расшифровка анализов вашим лечащим врачом.
- Назначение лечения (в том числе и половому партнеру).
- Контрольные исследования в процессе лечения и по окончанию терапии.
После установления диагноза врач подбирает для пациента схему терапии, которая зависит от типа возбудителя, тяжести заболевания и ряда других особенностей. Основные виды препаратов, используемых в лечении венерических заболеваний:
Антибиотики
При ЗППП бактериального происхождения врач назначит антибиотики. Эти лекарства назначают при гонорее, сифилисе, хламидиозе, уреаплазмозе и микоплазменной инфекции.
Среди большого разнообразия антибиотиков врач для каждого пациента подбирает наиболее оптимальный антибактериальный препарат с учетом теста на чувствительность. Например, для лечения гонореи чаще всего применяют цефалоспорины и аминогликозиды; при хламидиозе — макролиды и антибиотики тетрациклинового ряда; для лечения сифилиса — пенициллины, цефалоспорины, тетрациклины и макролиды; при уреаплазме — только макролиды.
Длительность антибиотикотерапии зависит от конкретного заболевания, и составляет от 7 дней (как при гонорее) и до 6 месяцев (при сифилисе).
Противовирусные препараты
Эти препараты применяются для лечения ЗППП вирусного происхождения. К ним относят генитальный герпес, ВИЧ, вирусные гепатиты и контагиозный моллюск.
При генитальном герпесе применяются препараты на основе ацикловира. Для лечения ВИЧ назначается пожизненная антиретровирусная терапия. Лечение гепатита В базируется на приеме противовирусных препаратов прямого действия и интерферонов. Что касается контагиозного моллюска, то применение противовирусных препаратов при данном заболевании бессмысленно. Выздоровление при контагиозном моллюске наступает спонтанно.
Противогрибковые препараты
Противогрибковые препараты применяются для лечения урогенитального кандидоза (молочницы). Это лекарства на основе миконазола, натамицина, флуконазола, клотримазола, нистатина и других противогрибковых веществ. Длительность противогрибковой терапии подбирается в индивидуальном порядке. Как правило, не более 2-х недель.
Другие препараты
В лечении ЗППП, кроме лекарств, действующих против инфекционного возбудителя, также применяются иммуномодуляторы, гепатопротекторы (при вирусных гепатитах), противовоспалительные препараты и витамины.
Важно! Лечение ЗППП во время беременности. Почти все ЗППП поддаются лечению во время беременности. Современные схемы терапии позволяют даже избежать заражения плода ВИЧ-инфекцией при положительном статусе у матери. Существует перечень антибиотиков и других препаратов, разрешенных для применения на разных этапах беременности.
Последствия венерических инфекций
Симптомы, возникающие при ЗППП, несколько ухудшают качество жизни человека. В частности, это касается таких проявлений как болезненное и учащенное мочеиспускание и боли в области половых органов. Кроме того, ЗППП негативно отражаются и на психическом здоровье человека.
Некоторые симптомы ЗППП проявляются на открытых участках кожи (например, контагиозный моллюск). Если это высыпания на руках или на лице, то болезнь может оказать существенное влияние на жизнь человека, независимо от его или её рода деятельности. К счастью, все эти проявления носят временный характер и поддаются лечению.
Что будет, если не лечить ЗППП
 Источник: Womanizer WOW Tech/Unsplash
Источник: Womanizer WOW Tech/Unsplash
Если не лечить ЗППП, то инфекция распространяется на другие органы. Многие наслышаны о разрушительных последствиях сифилиса, при котором поражаются нос, глаза и нервная система. Сегодня такие случаи крайне редки, поскольку медицина научилась эффективно справляться с сифилисом и другими инфекциями.
Чаще всего неизлеченные ЗППП приводят к поражению мочеполовых органов, провоцируя появление таких заболеваний как цистит, уретрит, воспаление почек и прямой кишки. Длительное течение ЗППП может привести к мужскому и женскому бесплодию.
Профилактика ЗППП
Профилактика ЗППП заключается в соблюдении следующих рекомендаций:
- Использовать защитную контрацепцию во время секса. Напоминаем, что презерватив защищает не от всех ЗППП, но спасает от большинства из них.
- Важно ограничить число половых партнеров, по крайней мере на время лечения. Если болезнь была диагностирована, следует оповестить об этом всех партнеров.
- Соблюдать интимную гигиену. Не носить чужого белья и не использовать общее полотенце, мочалку и другие средства личной гигиены.
Заключение
Подавляющее большинство ЗППП хорошо поддаются лечению и не приводят к серьезным осложнениям, если вовремя начать лечение. Особую опасность для человека составляют ЗППП, протекающие в скрытой форме, без значимых симптомов. Поэтому каждому, кто ведет половую жизнь, желательно 1 раз в год проходить профилактический осмотр у венеролога или уролога/гинеколога.
Источники
- Guidelines for the management of sexually transmitted infections. Geneva: World Health Organization. 2014. p. vi. ISBN 978-92-4-154626-3.
- Кожные и венерические болезни. Руководство для врачей / Скрипкин Ю. К.. — М.: Медицина, 2002 год. — Т. 1. — С. 457—458. — 576 с. — ISBN 5-225-02856-x.№
Источник
Классификация
Вагинальный кандидоз классифицируют в зависимости от точной локализации поражения, характера его течения, частоты повторных обострений, поражения других органов и анатомических структур малого таза.
В зависимости от частоты обострений, вагинальный кандидоз разделяют на следующие формы:
- Острый. Эпизоды молочницы у пациентки встречаются редко, то есть отсутствие частых рецидивов. Суммарное количество зарегистрированных случаев в течение последних 12 месяцев – 3 и менее.
- Хронический, рецидивирующий. Более 4 повторных эпизодов молочницы влагалища с выраженными симптомами в течение 1 года.
На основе точной локализации воспалительного процесса в половых путях женщины патологию делят на:
- Вагинит – локальное воспаление слизистой оболочки влагалища.
- Вульвовагинит – сочетание поражения влагалища и вульвы.
- Цервицит – воспаление внутренней оболочки шейки матки.
Неосложненный вагинальный кандидоз
Диагноз неосложненной формы заболевания устанавливают при соблюдении всех следующих критериев:
- Течение заболевания легкое или средней тяжести.
- Выявленный возбудитель при взятии мазка из влагалища – С. albicans.
- Отсутствие нарушений работы иммунной системы и заболеваний, снижающих защитные силы организма.
Осложненный вагинальный кандидоз
Об осложненной форме заболевания говорят при наличии хотя бы одного из нижеперечисленных факторов:
- Клинически тяжелое течение заболевания.
- Возбудитель заболевания, выявленный при бактериологическом исследовании – грибы рода Candida, отличительные от С. albicans, например: C. glabrata, C. tropicalis, C. parapsilosis, C. crusei, C. lusitaniae.
- Ослабление иммунитета, например при длительном приеме глюкокортикостероидов, плохо контролируемом сахарном диабете или на фоне беременности.
- Сопутствующее поражение других органов малого таза.
Симптомы молочницы
Симптомы кандидозной инфекции могут варьироваться по интенсивности и включают следующие:
- зуд и раздражение влагалища и вульвы;
- ощущение жжения, особенно во время полового акта или мочеиспускания;
- покраснение и отёк вульвы;
- болезненность влагалища;
- влагалищные высыпания;
- водянистые влагалищные выделения;
- густые творожистые выделения белого цвета и без запаха.
Осложнения кандидоза влагалища
Отсутствие полноценного лечения, рецидивирующее течение и нарушение работы иммунной системы способствуют развитию осложнений кандидоза. В большинстве случаев при этом происходит распространение воспалительного процесса в прилегающие ткани и поражение других органов малого таза.
Воспалительные поражения других органов половой системы
Эндометрит – это воспаление внутренней оболочки матки, эндометрия. Это осложнение встречается у женщин после родов или инструментальных методов диагностики полости матки, при котором происходит травматизация эндометрия. Чаще всего является одним из наиболее ранних осложнений, поскольку влагалище напрямую сообщается с маткой через ее шейку.
Клинически развитие эндометрита сопровождается прогрессирующим ухудшением состояния женщины, обильностью творожистых выделений из влагалища, усилением боли и ее перемещением из зоны промежности в тазовую область. Также обостряются общие признаки воспалительного процесса в организме: повышается температура тела, может возникать головная боль, слабость, иногда – тошнота со рвотой.
Сальпингит – это воспаление слизистой оболочки маточной (фаллопиевой) трубы, которая сообщает полость матки с брюшной полостью и яичниками. Может быть одно- или двухсторонним (рис. 1). Зачастую сочетается с оофоритом – воспалением яичников, из-за чего часто используется термин «сальпингоофорит». Клинически эти состояния мало чем отличаются от эндометрита, за исключением боли, которая может распространяться в подвздошные области.
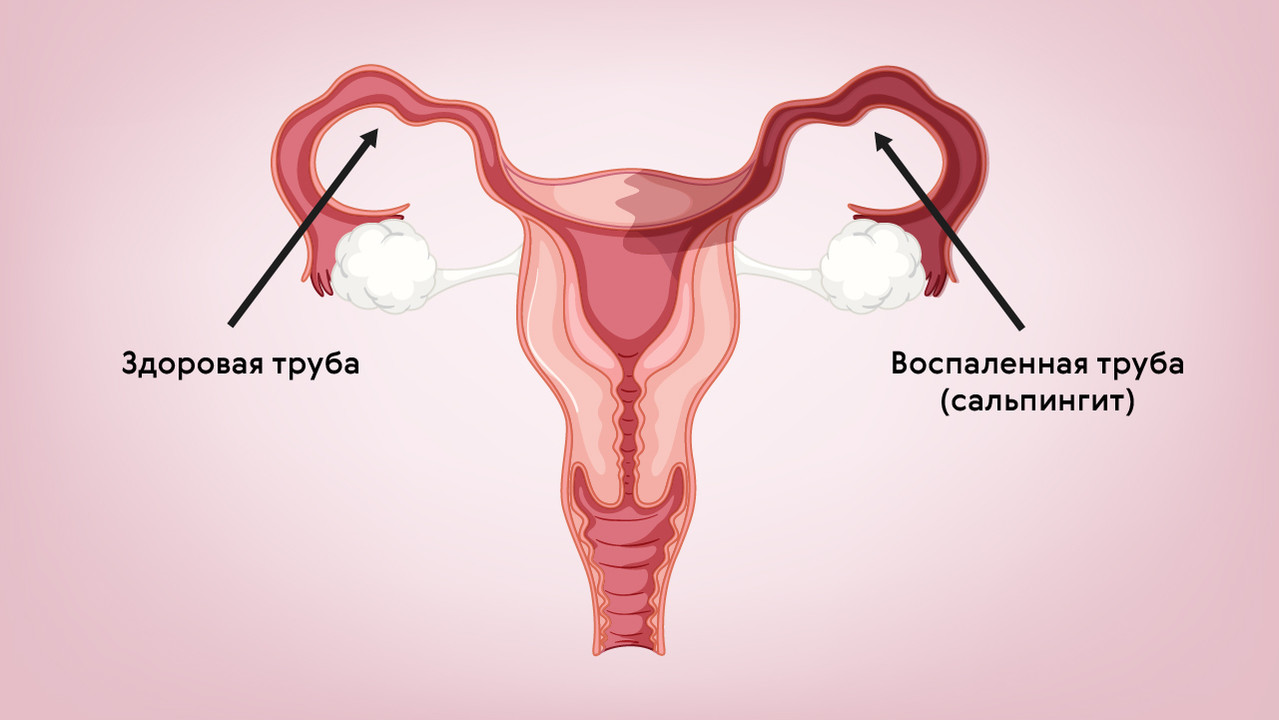 Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Рисунок 1. Сальпингит – воспаление маточных труб. Источник: МедПортал
Опасность этой группы осложнений заключается в нарушении репродуктивной функции, а именно, в повышении риска внематочных беременностей и женского бесплодия в будущем. Они могут быть обусловлены как непосредственным поражением органов, так и нарушением проходимости маточных труб, из-за чего оплодотворение яйцеклетки или ее проникновение в матку становится невозможным.
Более редким вариантом осложнения является внутриутробное инфицирование плода. При этом может происходить самопроизвольное прерывание беременности (спонтанный аборт), а также возникать явление замершей беременности – прекращение развития плода и его гибель.
Также на фоне кандидоза влагалища возможно развитие стеноза влагалища – деформации и сужения его просвета с утратой естественной эластичности. Причина – замещение эпителиальных тканей соединительной, рубцовой. Основными симптомами при этом становятся боли при половых актах.
Поражение мочеиспускательной системы
При молочнице влагалища инфекция также может распространяться в мочеиспускательный канал (уретру) и мочевой пузырь, вызывая их воспаление – уретрит и цистит соответственно.
Типичными признаками уретрита становятся расстройства мочеиспускания, а именно: появление рези или боли при опорожнении мочевого пузыря, учащение позывов к мочеиспусканию, появление примеси крови в моче, симптом «слипания» краев уретры.
Характерными особенностями цистита являются: сильная боль, особенно в конце мочеиспускания,, рези в лобковой области, ощущение неопорожненного мочевого пузыря сразу после мочеиспускания, гнойные или кровянистые примеси в моче, видимые невооруженным взглядом. Также нередко наблюдается повышение температуры тела и умеренная, постоянная тупая боль в лобковой области.
Когда обратиться к врачу
Проконсультируйтесь с лечащим доктором, если:
- Симптомы грибковой инфекции появились впервые.
- Вы не уверены, что инфекция грибковая (кандидозная).
- Симптомы не проходят после лечения противогрибковыми вагинальными кремами или свечами.
- Появились другие симптомы.
Причины
Вагинальную грибковую (дрожжевую) инфекцию вызывают грибки рода Кандида (Candida). Влагалище в норме содержит сбалансированное сочетание микрофлоры, включая кандиды и бактерии. Лактобациллы выделяют кислоту, которая предупреждает избыточный рост грибков. Этот баланс может быть нарушен и способен привести к кандидозу. Большое количество грибковой микрофлоры вызывает влагалищный зуд, жжение и другие классические признаки дрожжевой инфекции.
Избыточный рост грибков может быть результатом:
- применения антибиотиков, которые подавляют вагинальные лактобактерии и меняют pH (кислотно-щелочной баланс) влагалища;
- беременности;
- неконтролируемого диабета;
- ослабленного иммунитета;
- применения пероральных контрацептивов или гормональной терапии, которая повышает концентрацию эстрогенов.
Candida albicans — самый распространённый тип грибков, вызывающих дрожжевую инфекцию. Иногда причиной становятся и другие кандиды, но стандартное лечение обычно направлено против Candida albicans. Инфекцию, вызванную другими типами грибков, сложнее лечить, и она требует более агрессивной терапии. Дрожжевая инфекция может возникнуть после некоторой сексуальной активности, особенно при орально-генитальном сексуальном контакте. Однако кандидоз не считается инфекцией, передающейся половым путём, поскольку может развиться даже у сексуально неактивных женщин.
Факторы риска
К факторам, повышающим риск развития дрожжевой инфекции, относятся:
- Антибиотикотерапия. Кандидоз распространён среди женщин, принимающих антибактериальные лекарственные средства. Антибиотики широкого спектра, убивающие ряд бактерий, также уничтожают нормальную микрофлору влагалища, что ведёт к избыточному росту грибков.
- Повышенный уровень эстрогенов. Дрожжевая инфекция чаще встречается среди женщин с повышенной концентрацией женских гормонов. Это можно наблюдать у беременных, принимающих противозачаточные таблетки или получающих эстрогенную гормональную терапию.
- Неконтролируемый сахарный диабет. Женщины с диабетом, плохо контролирующие уровень сахара в крови, подвержены большему риску развития кандидоза, нежели пациентки, соблюдающие самоконтроль.
- Ослабленный иммунитет. Женщины с иммунной системой, ослабленной кортикостероидной терапией или ВИЧ-инфекцией, больше склонны к развитию кандидоза.
- Сексуальная активность. Хотя кандидоз не относят к половым инфекциям, сексуальные контакты способны распространять грибки кандиды.
Диагностика кандидоза
Диагноз грибковой инфекции ставится на основании результатов следующих процедур:
- Анамнез. Лечащий врач собирает информацию о вагинальных или половых инфекциях в прошлом пациентки.
- Гинекологический осмотр.
- Исследование мазка из влагалища. Проводится для определения типа грибков, вызвавших дрожжевую инфекцию. Это позволит назначить более эффективную терапию в случае рецидива.
Лечение грибковой инфекции
Лечение кандидоза зависит от наличия осложнений.
Неосложнённый кандидоз
При слабом или умеренном проявлении симптомов, при редких случаях грибковой инфекции лечащий врач может назначить следующее:
- Короткий курс вагинальных лекарственных средств. Противогрибковая терапия (бутоконазол, клотримазол, миконазол, терконазол) может применяться в виде кремов, мазей, таблеток и свечей. Курс лечения продолжается один, три или семь дней. Побочные эффекты могут включать небольшое жжение или раздражение. Вид контрацепции в период лечения необходимо сменить на альтернативный, поскольку свечи и кремы выпускаются на масляной основе, и они могут ослабить защиту презервативов и диафрагм.
- Однократный пероральный приём противогрибкового лекарства (флуконазол). Серьёзные симптомы могут потребовать двух разовых доз с паузой в 3 дня.
- Безрецептурные вагинальные противогрибковые свечи и кремы. Они эффективны в большинстве случаев и безопасны во время беременности. Лечение обычно длится в течение семи дней. Следует повторно обратиться к врачу, если симптомы сохраняются после лечения или вернулись в течение 2-х месяцев.
Осложнённый кандидоз
Лечение осложнённой грибковой инфекции влагалища может включать:
- Длительный курс вагинальных лекарственных средств. Дрожжевая инфекция успешно лечится курсом азола в течение 7-14 дней. Формы выпуска азола: вагинальный крем, мазь, таблетки или свечи.
- Пероральные лекарства в нескольких дозировках. Лечащий врач может назначить 2-3 дозы флуконазола одновременно с вагинальными средствами лечения. Однако флуконазол не рекомендуется беременным женщинам.
- Профилактический прием флуконазола. Лечащий врач может назначить регулярный приём флуконазола (раз в неделю в течение 6 месяцев) для предупреждения повторного кандидоза. Такое решение может быть принято в случае частых рецидивов грибковой инфекции. Профилактика начинается только после полного курса лечения, который занимает до 14 дней.
Обычно половому партнеру не нужно противогрибковое лечение, но может потребоваться при наличии у него признаков грибковой инфекции (воспаление головки полового члена – баланит). В качестве альтернативы лечению половой партнер может применять презерватив во время секса.
Профилактика кандидоза
Чтобы уменьшить риск вагинального кандидоза:
- Пользуйтесь хлопковым нижним бельём и свободными юбками/брюками.
- Избегайте облегающего нижнего белья и колготок.
- Незамедлительно сменяйте влажную одежду (купальник, спортивная форма).
- Избегайте горячих и очень горячих ванн.
- Избегайте бесконтрольного приема антибиотиков, например — при простуде или других вирусных инфекциях.
Источник
