Что такое половое заболевание молочница
Что такое молочница
Чаще всего молочницей называют воспалительные процессы на слизистой оболочке влагалища. Это действительно наиболее распространенная, хотя и не единственная форма кандидоза – поражаться могут кишечник, ротовая полость и кожные покровы. Заболевание вызывают дрожжеподобные грибы Candida, которые относятся к условно-патогенной флоре. Это означает, что в нормальных условиях эти микроорганизмы угрозы для здоровья своего носителя (то есть человека) не представляют. Однако при ослаблении иммунитета они начинают размножаться слишком быстро, что и приводит к развитию кандидоза.
Молочницей можно заразиться при использовании общих средств гигиены, полотенец, постельного белья. Не исключено заражение и при купании в одном бассейне или использовании одного сиденья для унитаза. Влагалищным кандидозом женщина может заразить своего партнера при любом виде интимных контактов.
Примерно 70% женщин во всем мире сталкиваются с этим заболеванием, при этом у 8% случаются рецидивы заболевания. Каждая вторая женщина сталкивается с молочницей в период беременности.
Причины молочницы
 Источник: ruslanchik / Depositphotos
Источник: ruslanchik / Depositphotos
Возбудителем влагалищного кандидоза в подавляющем большинстве случаев (примерно 90% от общего числа) является грибок Candida albicans. Молочница также может быть вызвана грибами Candida non-albicans (к их числу относят C. Parapsilosis, C. tropicalis, C. Krusei). Как правило, этому заболеванию подвержены женщины репродуктивного возраста, ведущие половую жизнь. Примерно 2/3 взрослых женщин имеют в анамнезе хотя бы один эпизод кандидоза.
Сниженный иммунитет способствует активному размножению перечисленных выше микроорганизмов. Ослаблению защитных сил организма, в свою очередь, способствуют следующие факторы:
- переохлаждение;
- нарушение кровообращения;
- вредные привычки;
- нарушения работы эндокринной системы;
- повышенные физические и психоэмоциональные нагрузки;
- пренебрежение правилами личной гигиены;
- хронические очаги инфекции;
- лечение антибиотиками;
- прием гормональных препаратов;
- беременность.
Отдельно стоит упомянуть несбалансированное питание с преобладанием углеводов. Особенно уязвимы в этом отношении женщины, употребляющие большое количество кондитерских изделий и дрожжевой выпечки.
Как ни странно, молочнице подвержены и любительницы стильной одежды: ношение слишком узких брюк или джинсов «в облипку» вызывает постоянное трение в промежности. Если при этом женщина носит нижнее белье, которое почти не защищает интимную зону, риск заболеть кандидозом возрастает многократно.
Молочницей также можно заразиться, купаясь в общественных бассейнах. Если вода недостаточно хорошо хлорирована, а в бассейне при этом купается большое количество людей, то от плавания в таком случае лучше воздержаться.
Встречаются и случаи инфицирования в общественных банях. Финская сауна в этом отношении представляет меньшую опасность, поскольку температура в ней нередко превышает 90 С – бактерии в подобных условиях долго не выдерживают (как, впрочем, и люди). А вот в турецкой бане (хаммам) температуры намного ниже, и в сочетании с высокой влажностью это просто прекрасная среда обитания для многих патогенных микроорганизмов. При большом потоке посетителей дезинфекция в таких банях может быть произведена слишком быстро, и не так качественно, как хотелось бы. Поэтому при большом желании посетить хаммам лучше не ложится голым телом на мраморные плиты, даже если они кажутся абсолютно чистыми.
Симптомы молочницы
 Источник: CDC
Источник: CDC
Наиболее распространенные проявления влагалищного кандидоза у женщин:
- Неприятные ощущения (жжение или зуд) в области наружных половых органов.
- Покраснение, отечность кожи и слизистых оболочек аногенитальной области.
- Белые или бледно-желтые комковатые выделения из влагалища, обычно усиливающиеся накануне менструации.
- Дискомфорт во время мочеиспускания и полового акта.
Поскольку заболевание передается половым путем, у мужчин после сексуального контакта с женщиной, страдающей вагинальным кандидозом, могут возникать симптомы баланопостита и уретрита:
- Покраснение и отечность крайней плоти и головки полового члена.
- Зуд и жжение слизистой оболочки головки члена и уретры.
- Белый налет под крайней плотью.
- Высыпания, папулы и трещины на головке члена.
- Болезненные ощущения при мочеиспускании.
Осложнения
При отсутствии корректного медикаментозного лечения молочница может стать причиной целого ряда осложнений, поскольку воспалительный процесс начинает распространяться по всей мочеполовой системе. Возможные осложнения:
- уретрит (воспаление мочеиспускательного канала);
- цистит (воспаление мочевого пузыря);
- цервицит (воспаление шейки матки);
- сальпингоофорит (воспаление маточных труб и яичников).
При воспалении маточных нарушается их проходимость, что может быть чревато бесплодием.
Диагностика
Предварительный диагноз можно поставить самостоятельно, основываясь на симптомах. Однако лечение самостоятельно лучше не назначать, а обратиться к врачу, поскольку у некоторых половых инфекций бывает очень сходная симптоматика.
Диагностические методы:
- Кольпоскопия – инструментальное исследование шейки матки и стенок влагалища. Методика не причиняет ощутимого дискомфорта и не требует обезболивания. Осмотр обычно занимает 10-15 минут.
- Мазок для микроскопии со слизистой влагалища шейки матки.
- Культуральный метод – посев микрофлоры влагалища на питательную среду. С помощью этого метода можно не только выявить возбудителя, но и определить его чувствительность к антибиотикам, что существенно облегчает лечение.
- Полимеразная цепная реакция. Этот метод больше известен под аббревиатурой ПЦР. Он обладает высокой степенью достоверности за счет определения фрагментов ДНК возбудителя. Поскольку у всех микроорганизмов ДНК индивидуальный, достоверность результатов приближается к 100%. В качестве биоматериала используется венозная кровь.
- ИФА. Для этого исследования тоже используют взятую из вены кровь. Метод иммуноферментного анализа основан на использовании реакции «антиген-антитело», которая помогает выявить возбудителя.
При регулярных рецидивах заболевания женщине могут назначить целый комплекс обследований у других специалистов (например, гастроэнтерологов или эндокринологов). Это делается выявления сопутствующих заболеваний, которые могли бы изменить баланс влагалищной микрофлоры.
Лечение
 Источник: blinova.tl / Depositphotos
Источник: blinova.tl / Depositphotos
Схема лечения для каждой пациентки подбирается индивидуально с учетом особенностей индивидуальных особенностей организма и выраженности клинической картины. Применяется несколько групп препаратов:
- Полиеновые антибиотики с противогрибковой активностью (нистатин, леворин, пимафуцин).
- Противогрибковые препараты (флуконазол, клотримазол, миконазол).
- Местные дезинфецирующие средства (отвар ромашки, хлоргексидин).
- Средства для нормализации микрофлоры влагалища (вагинорм, экофемин, гинофлор).
Эти препараты выпускаются в форме таблеток и вагинальных суппозиториев. Курс лечения в среднем составляет 7-8 дней.
Назначение иммуномодулирующих препаратов на сегодняшний день вызывает споры среди специалистов. Вопросы, касающиеся целесообразности их применения, разделили практикующих врачей на две группы. Первые рекомендуют включать иммуномодуляторы в схему лечения, поскольку именно ослабленный иммунитет способствует росту патогенной микрофлоры. Оппоненты из второй группы настаивают на отсутствии доказательной базы, касающейся эффективности иммуномодулирующих средств.
Диета
При всей необходимости медикаментозного лечения очень важно не забывать о коррекции рациона. Дело в том, что глюкоза – главный источник питания для грибов рода Candida. При избыточном содержании глюкозы в крови нарушается баланс влагалищной микрофлоры: рост лактобактерий угнетается, а рост патогенной микрофлоры, напротив, усиливается. Именно поэтому от некоторых вкусных продуктов придется отказаться или хотя бы ограничить их употребление до разумных границ. В первую очередь это касается быстрых углеводов. Что это такое?
Существует 2 типа углеводов – одни усваиваются быстро, обладают высоким гликемическим индексом и способствуют резкому насыщению крови инсулином. Такие углеводы называются «быстрыми», или моносахаридами. К этой группе углеводов относятся:
- кондитерские изделия;
- мороженое;
- продукты из муки высшего сорта – например сладкая сдобная выпечка;
- сладкие фрукты (виноград, бананы, дыни, черешня);
- картофель;
- напитки с высоким содержанием сахара (сладкий чай, кофе и газировка, магазинные соки);
- макароны из мягких сортов пшеницы.
Употребление этих продуктов следует строго ограничить. Разумеется, от сахара не следует отказываться полностью, однако если продолжать запивать любимые тортики и кексы сладкой газировкой, то никакие препараты ожидаемого эффекта не окажут.
Второй тип углеводов – полисахариды. Они усваиваются медленнее и не способствуют перенасыщению крови глюкозой. Такой тип углеводов называют «медленными». К ним относятся:
- гречка;
- овсянка;
- бурый рис;
- изделия из твердых сортов пшеницы;
- яблоки;
- грейпфруты;
- цельнозерновой хлеб.
Поскольку от углеводов отказываться нельзя, предпочтение следует отдавать именно полисахаридам.
Алкоголь в период лечения молочницы следует исключить полностью.
Для нормализации баланса микрофлоры следует регулярно употреблять кисломолочные продукты (кефир, ряженка).
От секса в период лечения молочницы придется отказаться. Во-первых, это предотвратит заражение партнера, а во-вторых, во время полового акта происходит микротравматизация слизистых оболочек гениталий, что может привести к присоединению других инфекционных заболеваний.
Лечение молочницы у беременных
Беременные женщины часто заболевают молочницей, поскольку в период вынашивания ребенка иммунитет будущей матери ослабевает. Лечить эту болезнь необходимо не только из-за высокого риска распространения инфекции по мочеполовой системе, но и для того, чтобы предотвратить инфицирование ребенка при родах.
Беременным рекомендуют использовать такие антибиотики, как натамицин и пимафуцин, поскольку они обладают наиболее щадящим действием. Они действуют только местно, не всасываются в кровь, а потому не вредят развитию плода. При этом следует понимать, что самостоятельно применять эти препараты не следует – их прием обязательно согласовывать со специалистом.
Как правило, врач предпочитает не назначать прием антибиотиков и противогрибковых препаратов до второго триместра беременности. Спринцевание отваром ромашки или календулы и другие народные методы лечения также допускаются только с одобрения лечащего врача.
Профилактика
Для профилактики вагинального кандидоза специалисты рекомендуют:
- Придерживаться правильного образа жизни и свести к минимуму употребление алкоголя.
- Не злоупотреблять сладостями и другими «быстрыми» углеводами.
- Избегать ношения синтетического и слишком тесного нижнего белья.
- В целях сохранения нормального баланса влагалищной микрофлоры избегать частых спринцеваний.
- Не допускать бесконтрольного приема антибиотиков.
- Соблюдать правила интимной гигиены: своевременно менять нижнее белье, а при подмываниях использовать средства на основе молочной кислоты.
- При подозрении на любую инфекцию мочеполовых путей своевременно обращаться к врачу и не допускать хронизации воспалительных процессов.
Также следует избегать средств гигиены, содержащих антибактериальные компоненты, поскольку их применение плохо сказывается на естественном балансе микрофлоры влагалища.
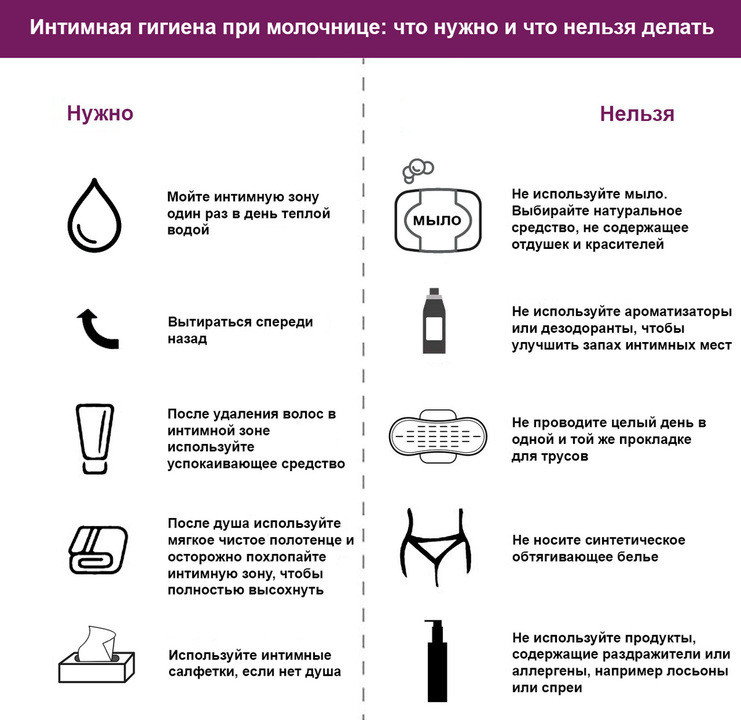 Рисунок 1. Памятка – интимная гигиена при молочнице. Источник: Multi-Gyn IE
Рисунок 1. Памятка – интимная гигиена при молочнице. Источник: Multi-Gyn IE
Если врач подтверждает диагноз, то на время лечения женщине следует отказаться от сексуальных контактов, чтобы не заразить своего партнера и ускорить процесс выздоровления.
Заключение
Вагинальный кандидоз встречается у подавляющего большинства женщин. А вот частота рецидивов этого заболевания во многом зависит от соблюдения правил гигиены и правильности образа жизни. При своевременно начатом лечении прогноз благоприятный.
Источник
Многим знакомы симптомы молочницы – зуд, жжение и характерные «творожистые» выделения, скапливающиеся на половых органах. Воспаление, которое развивается с участием грибков рода кандида, не считается самостоятельным заболеванием, поскольку вызывается микроорганизмом, постоянно обитающим в организме.
Чаще всего болезнь вызывает грибок Candida Albicans, но иногда во время лабораторного исследования могут быть выделены и другие возбудители рода Candida.
Причины развития молочницы
Не секрет, что на коже и слизистых человека обитает огромное количество микроорганизмов. В отличие от болезнетворных микробов их называют непатогенными или условно-патогенными поскольку в большинстве случаев они не вызывают заболеваний. Наоборот, эти микроорганизмы защищают организм человека, «тренируя» иммунную систему.
Вагинальный кандидоз развивается в том случае, если баланс микрофлоры нарушается. Гибель естественной флоры приводит к неконтролируемому размножению грибков и развитию воспаления. Этот процесс вызывают:
- прием антибиотиков;
- колебания уровня гормонов в течение менструального цикла, во время беременности или менопаузы;
- сахарный диабет;
- снижение иммунитета;
- инфекции, передающиеся половым путем, которые приводят к развитию бактериального или вирусного вагиноза;
- частые спринцевания.
При вагинальном дисбактериозе или слабом иммунитете рост дрожжевых грибков могут вызывать даже смена марки используемого мыла, гигиенических прокладок или туалетной бумаги.
Симптомы молочницы у женщин
Обычно заболевание начинается с зуда и жжения в области половых органов. Интенсивность проявлений может быть разной – от незначительной до нестерпимой.
Дискомфорт усиливается во время полового акта, поскольку воспаленная слизистая реагирует на механическое раздражение. При распространении грибков на мочеиспускательный канал возникает резь при мочеиспускании.
При молочнице на слизистых появляются характерные выделения с кисловатым запахом, похожие на творог или свернувшееся молоко. Из-за этого болезнь и получила свое название.
Кроме половой зоны, поражается и ротовая полость, где выступает беловатый налет и возникает отек слизистых. Может даже поражаться область вокруг ногтя (кандидозный паронихий).
Симптомы молочницы у мужчин
У мужчин молочница встречается гораздо реже, чем у женщин, и поражает преимущественно слизистую оболочку головки и крайней плоти полового члена. Чрезмерное размножение грибков вызывает дрожжевой баланит или баланопостит.
- Слизистая приобретает красноватый оттенок и становится отечной. Может ощущаться зуд и жжение. Во время полового акта и мочеиспускания неприятные ощущения усиливаются.
- Под крайней плотью появляется белесоватый налет, который легко снимается, обнажая воспаленную ткань, на которой могут даже появляться язвочки и трещинки. Может появиться сыпь.
- При значительном угнетении иммунитета грибки могут распространяться на мошонку и паховые складки. Возможен кандидоз полости рта и околоногтевой зоны.
Может ли мужчина заразиться молочницей от женщины
При незащищенном контакте с женщиной, страдающей этой болезнью, вполне можно заразиться. Но это не значит, что баланопостит был получен именно половым путем. Его могли вызвать другие причины связанные с состоянием здоровья и самого мужчины. Поэтому обвинять партнершу появления кандидоза не стоит
Диагностика молочницы
Характерных творожистых выделений из половых путей достаточно для постановки диагноза вагинального кандидоза, но диагноз необходимо подтвердить и лабораторными методами:
- Микроскопическим – микроскопический анализ мазка, взятого из половых путей и мочеиспускательного канала. При кандидозе в результатах пишут – Candida +++, вегетирующие формы. Это значит, что в образце обнаружены грибки. Недостаток метода – невозможность выявить вид Candida, назначив максимально эффективное лечение.
- ПИФ-исследованием, или прямой иммунофлюоресценцией. Эффективность метода, основанного на обнаружении антител к возбудителю, превышает 80%.
- Культуральный метод посева образцов на питательные среды выявляет тип и концентрацию грибка. Поскольку небольшое количество возбудителя всегда есть в организме, показатель 10 в 4 степени КОЕ/мл считается вариантом нормы. Повышение свидетельствует о молочнице. Метод дает возможность определить чувствительность колоний к различным антигрибковым препаратам.
- ПЦР-диагностика не только выявляет кандидоз, но и показывает, каким именно типом Candida было вызвано заболевание. С помощью этого метода можно выявить распространенность болезни. Чем выше концентрация грибка, тем тяжелее молочница.
Лечение кандидоза
Для устранения кандидоза используется притивогрибковые препараты. Из числа таблетированных средств наиболее популярными средствами лечения кандидоза являются дифлюкан, флюкостат. и их аналоги. Из свечей чаще всего назначаются пимафуцин или ливарол. У мужчин наружно применяются антигрибковые мази клотримазол, залаин, кетоконазол.
Грибки Candida быстро вырабатывают устойчивость к противогрибковым препаратам, поэтому ранее популярные нистатин и леворин сейчас практически не применяют.
После исчезновения острых симптомов женщинам назначают препараты, восстанавливающие нормальную флору половых путей. Поэтому сначала нужно вначале избавиться от грибка, а затем уже заселить слизистую полезными микроорганизмами.
Пациентам с хронической молочницей назначаются:
- консультация эндокринолога, коррекция диеты, назначение сахароснижающих препаратов при выявлении повышенного уровня сахара в крови;
- лечение выявленных ИППП;
- общеукрепляющие процедуры.
Комплексный подход к лечению молочницы позволит надолго забыть о заболевании.
Чем опасен кандидоз
Молочница существенного вреда организму не наносит. Заболевание ограничивается слизистой оболочкой половых органов или ротовой полости, вызывает ряд неприятных симптомов, которые, тем не менее, не приводят к нарушению самочувствия и работоспособности.
По-другому обстоят дела у тех пациентов, страдающих СПИДом, вирусным гепатитом, тяжелыми заболеваниями внутренних органов. Ослабление защитных сил организма у этих больных может привести к распространению грибка на внутренние органы. У больных СПИДом молочница вызывает воспаление волосяных фолликулов, приводя к облысению.
Появления молочницы можно избежать, принимая антибиотики одновременно с противогрибковыми средствами. При подозрении на развитие болезни нужно срочно обратиться к гинекологу или урологу и вовремя начать лечение, чтоб не запустить проблему.
Источник
