Чем лечить молочницу или кольпит

Кольпит это молочница или нет ?
 Распространенным заболеванием у женщины является кольпит. Также часто может диагностироваться бактериальный вагиноз, кандидоз, он же молочница. Реклама медицинских средств настолько заполонила женскую память, что каждое воспаление слизистой оболочки влагалища уже считается возникновением молочницы. Но возбудителей у этой болезни много, как и много способов лечения, в зависимости от распространения патогенных микроорганизмов. Итак, грибковый кольпит – это молочница, или нет?
Распространенным заболеванием у женщины является кольпит. Также часто может диагностироваться бактериальный вагиноз, кандидоз, он же молочница. Реклама медицинских средств настолько заполонила женскую память, что каждое воспаление слизистой оболочки влагалища уже считается возникновением молочницы. Но возбудителей у этой болезни много, как и много способов лечения, в зависимости от распространения патогенных микроорганизмов. Итак, грибковый кольпит – это молочница, или нет?
Кольпит: или молочница, или бактерии: изменение флоры
Вагинит или кольпит – это воспалительный процесс, возникающий в полости влагалища, затрагивающий его слизистую оболочку. Основной физиологической причиной недуга является изменение нормального соотношения полезной микрофлоры и патологической. В этом процессе побеждают болезнетворные бактерии. Они резко начинают размножаться, так как у организма уже нет местных защитных сил для противостояния этому процессу.
Часто кольпит распространяется на наружные половые органы, вызывая их воспаление. Внутри влагалища при осмотре врач может увидеть много незначительных кровоизлияний.
Кольпит и молочница: кандидозный кольпит?
Молочница или кандидоз возникает в результате размножения грибка рода Кандида. Споры его можно выявить у всех женщин. Они составляют нормальную микрофлору слизистой внутренних половых органов. Как только иммунитет женщины падает, эти споры становятся активными, начинают разрастаться, что приводит к воспалительному процессу на стенках влагалища. Может ли возникнуть кольпит из-за молочницы? Может, так как эта инфекция вызывает патологическое поражение тканей слизистой этого органа.
Чем отличается молочница от кольпита: симптомы
Как понять: бактериальный кольпит и молочница – это одно и то же? Проверить свое состояние женщина может по характерным проявлениям этих двух патологий. Каждая из них имеет свои специфические проявления.
| Кольпит | Молочница | |
| Жжение и зуд во влагалище | присутствует | присутствует |
| Выделения из полости органа | Возможны гнойные выделения серо-зеленого или желтоватого цвета, иногда сопровождается сухостью | Только белые выделения, по консистенции густые, напоминают творог |
| Отек слизистой, гиперемия | Выражены | Выражены |
| Болезнетворные бактерии | Активно размножаются (разные виды, в том числе сопровождаются вирусной патологией) | Активно размножаются грибы |
Узнать, какая болезнь возникла у женщины, кольпит или молочница, можно по характерным симптомам и результатам проведенной диагностики.
Кольпит это молочница или нет: отличия причин недугов
Чем отличается молочница от бактериального кольпита? Основное отличие этих патологий состоит в возбудителе болезни. Вагинит вызывают болезнетворные грамположительные и грамотрицательные бактерии, анаэробные инфекции, простейшие, инфекции, передающиеся половым путем, вирусы.
Молочницу вызывают грибы преимущественно рода Кандида. Отличие причин только в распространении разных возбудителей. Но предрасполагающие факторы этих двух заболеваний, зачастую, одинаковы для описанных патологий.
- Постоянное использование влажного, синтетического белья. Известны также случаи, когда кандидозный вагинит возникал у женщины спустя час после купания в море, когда она лежит на солнце. Во влажной среде грибы активно размножаются.
- Нарушение естественного уровня кислотности (в норме он не превышает 4,2 рН и не понижается ниже 3,8 рН). Если кислотность падает или увеличивается, молочнокислые полезные бактерии погибают, а их замещают патологические. При гибели молочнокислые бактерии распадаются, а в процессе их химического превращения выделяется аммиак, поэтому появляется неприятный запах.
- Подростковый возраст часто сопровождается такими нарушениями, так как происходит перестройка гормонов.
Кольпит и молочница – в чем разница? Вагинит передается преимущественно в результате заражения ЗППП. Молочница не зависит от количества или качества полового акта. Она может возникнуть, как мы говорим, на пустом месте. Половой акт не является причиной возникновения болезни.
Есть определенные факторы риска, после которых высока вероятность начала болезни:
- Обработка слизистой оболочки влагалища мылом, растворами. Опасность в возникновении дисбактериоза, так как вымывается полезная микрофлора.
- Недостаточные действия для гигиены половых органов. Часто инфекции скапливаются в вульве, что упрощает гигиену.
- Постоянное или неконтролируемое лечение антибактериальными препаратами. Изменение микрофлоры за счет гибели и полезных бактерий вместе с патогенными.
- Сбои уровня гормонов. Приводит к истончению слизистой оболочки. Распространенная причина кольпита у беременных.
- Незащищенный секс с многими партнерами. Женщина получает неблагоприятную флору от партнера.
- Патологии кишечника. Часто воспалительный процесс во влагалище возникает по причине распространения бактерий из кишечника.
- Аллергия на местные препараты, тампоны, прокладки, контрацептивы.
- Кольпит от молочницы возникает, а отдельно друг от друга кольпит – от цистита, а молочница часто из-за нарушений в ЖКТ.
- Сахарный диабет – фактор риска на клеточном уровне. Возникновение патологии обусловлено истончением простилающего слоя, который получал постоянную подпитку гликогена, а при этой болезни метаболизм и выработка этого вещества нарушена.
Как лечить кольпит и молочницу?
Для лечения используются разные препараты, воздействующие на возбудителя болезни. При молочнице – это противогрибковые препараты. Лечить вагинит нужно антибиотиками, противомикробными препаратами, антивирусными, антисептическими, антитрихомонадными лекарствами.
Но также есть лекарство от молочницы и кольпита, которое необходимо при двух заболеваниях – обязательно должны использоваться препараты с бактериями, пополняя их состав на слизистой. Они создают местный иммунитет. Иногда в обоих случаях болезни используются иммуномодуляторы, чтобы поддержать не только местный, но и общий иммунитет.
Источник
Самые распространённые инфекционные заболевания влагалища — бактериальный вагиноз, кольпит и кандидоз (молочница). Все они вызваны активностью патогенных микроорганизмов, но механизм возникновения каждого заболевания и особенности протекания различны. Соответственно различаются и способы лечения. Вот почему самостоятельная постановка диагноза и самолечение практически всегда приводят к переходу патологии в разряд хронических.
Первичный прием гинеколога — 1000 руб. Консультация врача по результатам анализов или УЗИ — 500 руб.
Что такое вагиноз, вагинит (кольпит) и молочница
Бактериальный вагиноз (гарднереллёз) — это невоспалительное заболевание, которое выражается в изменении состава микрофлоры влагалища, вследствие чего уменьшается количество полезных молочнокислых бактерий и увеличивается удельный вес патогенной и условно-патогенной флоры. Клетки лейкоцитов при вагинозе отсутствуют, потому что воспаления не происходит.

Женщины, заболев бактериальным вагинозом, отмечают увеличение объема выделений из влагалища, которые приобретают резкий отвратительный запах «тухлой рыбы». Но в отличие от венерических заболеваний, в этом случае отсутствуют зуд, жжение и воспаление. Из-за его причины — изменение флоры — болезнь называют дисбактериозом влагалища.
Вагинит (кольпит) — это воспаление слизистых стенок влагалища, вызванное изменением соотношения полезной и болезнетворной микрофлоры в пользу патогенных бактерий.
Признаки бактериального вагинита проявляются ярко не всегда, а вот гинеколог во время осмотра увидит, что слизистая влагалища красная с локальными кровоизлияниями.
Со временем кольпит распространяется и на наружные половые органов, вызывая вульвит — воспаление вульвы со всеми вытекающими отсюда последствиями.
Молочница (кандидоз) — это инфекционное воспалительное заболевание, вызванное деятельностью дрожжеподобного грибка Candida. Споры этого грибка присутствуют в составе нормальной микрофлоры здорового человека, но при ослаблении иммунитета в большом количестве начинает развиваться патогенный штамм.
Продукты жизнедеятельности бактерий — выделения в виде творога, за что болезнь и получила название — молочница.
Чем отличаются симптомы вагиноза, вагинита и молочницы
Сравним признаки кольпита, кандидоза и гарднереллеза:
Симптомы | вагиноз | вагинит | молочница |
Зуд и жжение в области половых органов | + | + | + |
Выделения | Имеют неприятный “рыбный” запах | Могут быть как гнойные выделения, так и сухость влагалища | Белые творожистые выделения |
Покраснение и отёк тканей | нет | есть | есть |
Наличие болезнетворных бактерий | есть | есть | есть |
Воспалительный процесс | нет | есть | есть |
Причины появления вагиноза, вагинита и молочницы
Все три заболевания объединяет то, что спровоцировать развитие инфекции может не только незащищённый половой акт). Также часто болезнь связана с изменением гормонального фона, падением иммунитета и др. причинами.
Суть процесса такова: каждая женщина, достигшая половозрелого возраста, имеет уникальный состав микрофлоры. Он непостоянен — биофлору формируют различные факторы, в том числе овуляция, ОРВИ, стресс, приём гормональных контрацептивов, ношение облегающих брюк из плотной ткани и пр. Все эти процессы вызывают изменение условий, необходимых для жизнедеятельности тех или иных бактерий. Например, при ношении синтетических трусиков, прекращается доступ воздуха к половым органам, а температура воздуха и влажность увеличиваются. В итоге погибают анаэробные (нуждающиеся в воздухе) полезные бактерии, а такие, как кандида стремительно развиваются.
Получить молочницу за час нахождения во влажном купальнике на солнце — плевое дело.
В микрофлоре здоровой женщины преобладают полезные молочнокислые бактерии (лакто-, бифидобактерии). Когда количественный и качественный состав микрофлоры сдвигается, полезные бактерии уступают место болезнетворным анаэробным (способным жить при отсутствии кислорода) и факультативно-анаэробным (на которые кислород не оказывает разрушительного воздействия).
Естественный уровень кислотности 3.8-4.2 рН возрастает, в связи с чем молочнокислые бактерии гибнут (распадаются), выделяя аммиак. Вот почему для вагинита и вагиноза характерен неприятный запах выделений.
Кольпит (вагинит) чаще всего возникает на фоне заражения ЗППП. Это его отличает от вагиноза и молочницы. Кандидоз (молочница) возникает и без вступления в сексуальные отношения. Его вполне можно подцепить в бассейне или бане, если сесть на скамью, не подстелив полотенце. Молочница проявляет себя при ношении неопреновых шорт во время занятий фитнесом, облегающих брюк из плотной ткани, занятиях спортом в непредназначенной для этого одежды. Это заболевание обостряется в подростковом возрасте, когда происходят бурные гормональные изменения. Редко когда кандидоз передаётся непосредственно половым путём.
Особенности вагиноза и его отличие от вагинита и молочницы
Вагиноз встречается у молодых и неопытных девушек, которые только вступили в сексуальные отношения. Причин для этого несколько: может возникнуть аллергия на латекс, влагалище может быть травмировано во время полового акта, потому что из-за чувства страха и новизны вырабатывает недостаточно смазки и т.д. Встречается вагиноз и тех, кто ещё не вступал в половые отношения.
Отличие вагиноза от молочницы и вагинита в том, что при вагинозе не воспаляются влагалищные стенки. В остальном пути заражения у вагинита, вагиноза и молочницы примерно одинаковые:
- Агрессивная гигиена едкими средствами — мылом, растворами (бактерии кишечника переносятся от ануса во влагалище, при спринцевании вымывается полезная микрофлора).
- Отсутствие нормальной гигиены (бактерии скапливаются в вульве , вызывая воспаление).
- Неконтролируемый приём антибиотиков (антибиотики унничтожают все без разбора, в том числе и полезную флору, меняют состав микрофлоры).
- Гормональные сбои. Низкий уровень одного из гормонов негативно влияет на структуру слизистой — она истончается, ослабевают её защитные функции. Вагиноз у беременных по этой причине наблюдается очень часто.
- Частая смена половых партнёров, незащищённый секс — это обмен микрофлорой, причём не всегда благоприятной.
- Диарея и понос — 1/2 пациенток с вагинозом страдает расстройством желудка.
- Местная аллергия — иногда изменение бактериального фона происходит как реакция на тампон, прокладку, синтетическое бельё.
- Использование гормональных средств контрацепции или внутриматочной спирали с самостоятельным подбором. Гормоны должны выписываться на основании результатов анализов на половые гормоны.
- Воспаление мочеполовой системы — молочница — спутница миомы матки, вагиноз — цистита.
- Сахарный диабет (при диабете нарушается выработка гликогена, которым питаются молочнокислые бактерии)
Состав мазка на микрофлору: норма и патология
Чтобы выявить состав флоры, нужно сдать мазок у гинеколога. Мазок на флору берётся из уретры (U), с шейки матки (C) и стенки влагалища (V).
У здоровой женщины состав микрофлоры будет выглядеть так:
- Плоский эпителий. Если он выстилает стенки влагалища пластами, это говорит о вагините, потому что в норме клеток плоского эпителия должно быть в единичных цифрах. Если клеток плоского эпителия нет вообще, это указывает на атрофический вагинит.
- Лейкоциты. Они призваны обезвреживать возбудителя инфекции, поэтому характерны для воспаления. Лейкоциты отсутствуют только при вагинозе.
- Грамположительные палочки (окрашивающиеся в синий цвет во время теста Грамма). Это лактобактерии и палочки Дедерлейна, поддерживающие оптимальный щелочной баланс во влагалище. Они питаются гликогеном — полисахарид, дающий жизнь полезным микроорганизмам. При распаде гликогена образуется молочная кислота, которая не даёт размножаться болезнетворным бактериям. При снижении иммунитета грамположительные палочки снижаются в количественном соотношении и не в состоянии оказывать сопротивление инфекциям. Чем больше грамположительных палочек в составе — тем лучше.
- Слизь. Она нужна для поддержания влажной среды слизистой поверхности влагалища. Слизь выделяют железы канала шейки матки. В норме объём выделяемой слизи равен количеству впитываемой (примерно 5 мл), и увеличение нормы говорит о воспалении шейки матки.
- Ключевые клетки. Это клетка плоского эпителия, окружённая бактериями. Такое случается только при нарушении микрофлоры влагалища.
Сравнительный анализ результатов мазка на микрофлору из влагалища
Показатель | норма | вагиноз | вагинит | кандидоз |
лейкоциты | 0-10 | 8-10 | более 30 | 5-100 |
плоский эпителий | 5-10 | 5-10 | 25-40 | |
гонококки | нет | есть | большое количество (при гонорейном вагините) | есть |
ключевые клетки | нет | есть | много клеток, окружённых гарднереллами | есть |
дрожжи | нет | есть | есть | свыше 104 КОЕ/мл |
слизь | умеренно | выше нормы | большое количество | есть |
микрофлора | палочки Дедерлейна | палочки mobiluncus curtisii, Gardnerella vaginalis | низкое количество лактобактерий | Candida albicans |
рН | 3,5-4,5 | 5-6,5 | 4-6 | 4-5 |
Чем опасны вагиноз, вагинит и кандидоз
Все три патологии очень неприятно протекают и наносят серьезный урон здоровью женщины.
Вагиноз. Несмотря на то, что бактериальный вагиноз не вызывает воспаления, он таит в себе серьезную опасность, которая обязательно даст о себе знать при планировании беременности. Женщине нужно обязательно вылечиться от бактериального вагиноза, иначе она не сможет забеременеть или нормально выносить малыша. Ключевая клетка, в момент продвижения сперматозоида к яйцеклетке, легко передает с ним инфекцию. Воспаленные репродуктивные органы — не место для нормальной беременности. И если зачатие даже произошло, патогены проникнут в плаценту или околоплодные воды. Это спровоцирует выкидыш на ранних сроках либо преждевременные роды в 3-м семестре. Малыш, мать которого во время беременности страдала вагинозом, рождается с врожденными инфекциями, пневмонией, энцефалитом и пр.
Вагиноз и вагинит. Многие ученые утверждают, что эти заболевания косвенно провоцируют онкологию — рак половых органов. Давно известно, что слабая микрофлора — лучшая среда для развития герпеса и ВПЧ. Они в свою очередь расшатывают иммунную систему организма. Активно развиваясь, вирусы выделяют канцерогенный белок, который накапливается и провоцирует развитие рака.
Вагинит. Эта болезнь, перешедшая в хроническую форму, также является причиной бесплодия. Имея воспалительную природу, вагинит охватывает шейку матки, а от неё и сам орган. Поражая слизистую поверхность, вагинит вызывает развитие эндометрита (воспаления эндометрия), спайки фаллопиевых труб, воспаления мочевого пузыря и пр. При зачатии вагинит мешает нормальному прикреплению эмбриона к эндометрию. Это не дает плоду нормально развиваться, вызывая различные патологии развития и преждевременные роды.
Кандидоз (молочница). Грибок не влияет на репродуктивную систему и, в отличие от вагинита и вагиноза, к бесплодию напрямую не ведёт. Но ослабляя общую флору, кандида создает великолепные условия для развития самых опасных патогенов. Кроме этого, частые рецидивы молочницы говорят о том, что в организме имеются неполадки. Возможно, кандидоз спровоцирован миомой матки или кистой яичника, вялотекущей пневмонией или гипергликемией. А что уж говорить о состоянии женщины во время обострения молочницы — о личной жизни в эти дни можно забыть.
Лечение вагиноза, вагинита и кандидоза
Лечить или не лечить эти заболевания — решать только вам. Все три патологии могут долго не давать неприятных признаков и женщина вполне может смириться с положением дел. Ещё один вариант — заняться самолечением, что, как известно, однозначно ни к чему хорошему не приведет.
Лечение всех трёх заболеваний проводится антисептиками в виде свечей, таблеток или мазей. Оно назначается исключительно врачом, и подбирается согласно индивидуальным показаниям.
Если вы все-таки приняли правильное решение и выбрали лечение у гинеколога — приходите в клинику Диана в СПБ. У нас можно недорого сдать анализы и вылечиться от любого гинекологического заболевания.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник
Кандидозный кольпит (вагинит) – это воспалительное заболевание влагалища и вульвы, которое провоцируют дрожжеподобные грибки рода Candida, не относящееся к инфекциям передаваемым половым путём (ИППП).
Дрожжеподобные грибки входят в состав нормальной микрофлоры влагалища у 20% женщин, но при определенных неблагоприятных внутренних или внешних условиях (см. ниже) они могут способствовать развитию вульвовагинита или кольпита, поэтому неудивительно, что многие женщины в течение своей жизни часто сталкиваются с этой проблемой.
У 40-50% женщин бывают повторные эпизоды заболевания, а у 5% женщин развивается хронический рецидивирующий кандидоз.
На бытовом языке кандидозный вагинит могут называть молочницей. Это название применяют в связи с тем, что основным и самым видимым признаком заболевания являются «творожистые» выделения.
Возбудителем кандидозного вульвовагинита являются дрожжеподобные грибы рода Candida. Грибы этого вида широко распространены в природе.
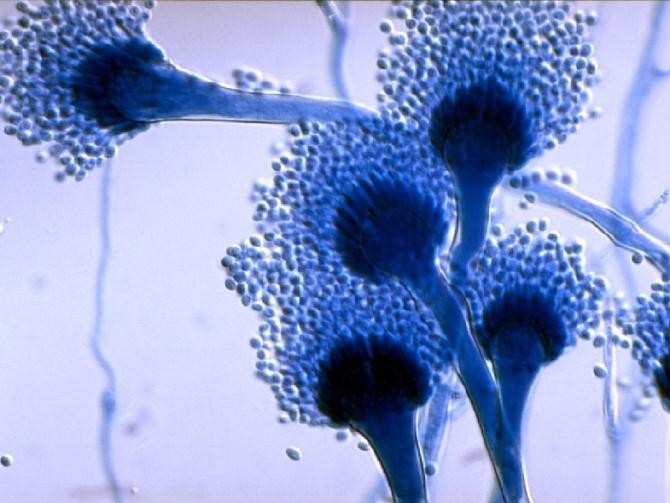
В настоящее время этих грибов насчитывают свыше 170 видов.
Самыми частыми возбудителями вульвовагинального кандидоза пациенток являются Candida albicans (у 85–90%).
Среди других видов Candida клиническое значение имеют:
- glabrata,
- torulopsis (5–10%),
- tropicalis (3–5%),
- parapsilosis (3–5%),
- crusei (1–3%),
- pseudotropicalis и Saccharomyces cerevisiae (сравнительно редко).
Для размножения грибов необходимы определённые условия:
- температура 370С
- слабощелочная среда слизистой оболочки Pн~6
- снижение уровня местного иммунитета
- снижение количества защитных микроорганизмов – лактобактерий или лактобацилл (ссылка на статью). Они вырабатывают молочную кислоту, которая губительно влияет на способность грибов к размножению. Если по каким-то причинам этот баланс нарушен, то Candida сквозь клеточные мембраны внедряется в поверхностные слои слизистых оболочек и начинает активно размножаться.
Самые распространенные факторы, предрасполагающие к появлению симптомов молочницы:
- механические — первый половой контакт, смена половых партнёров; ношение тесного синтетического белья, тугих джинсов, использование ежедневных прокладок и ароматизированных гелей для интимной гигиены; длительное ношение внутриматочной спирали, несоблюдение правил личной гигиены;
- физиологические (во время беременности, перед или во время менструацией);
- эндокринные нарушения (сахарный диабет, заболевания щитовидной железы – гипотиреоз, ожирение);
- ятрогенные (длительный прием антибиотиков, кортикостероидов, иммуносупрессоров, оральных контрацептивов; лучевая терапия и химиотерапия при онкологии);
- иммунодефицитные состояния (гиповитаминоз, соблюдение строгой диеты, ВИЧ-инфекция);
- прочие возможные причины (аллергические заболевания, хронические инфекционные заболевания гениталий, хронические заболевания желудочно-кишечного тракта и т.д.).
Как образом вышеперечисленные факторы могут способствовать появлению кандидоза?
Во время ношения белья из синтетических тканей, плотно облегающего тело, создается микроклимат с повышенной влажностью и температурой — парниковый эффект. Возникают самые благоприятные условия для развития местной микрофлоры, особенно грибов рода Candida.
Такие же процессы наблюдаются и при частом использовании ежедневных прокладок и ароматизированных гелей для интимной гигиены.
При первом половом акте происходит смешивание микрофлор, обмен биологическими жидкостями, может изменяться нормальная микрофлора во влагалище у женщины, что в свою очередь может создавать благоприятные условия для роста грибов. После полового акта в течение 12 часов могут появиться первые жалобы.
При длительном приёме антибиотиков необходимо учитывать, что они подавляют не только патогенные бактерии, но и находящиеся во влагалище лактобациллы, являющиеся физиологическими антагонистами (соперниками) дрожжеподобных грибов. В результате рН влагалищного содержимого увеличивается (сдвигается в щелочную сторону), процесс самоочищения влагалища нарушается. Кроме того, Candida обладают способностью использовать антибиотики в качестве источников для своего питания. Т.о. создаются благоприятные условия для активного размножения Candida в половых органах женщины.
Иммуносупрессивные (снижающие иммунитет) препараты способны изменять биологические свойства грибов. Доказано, например, что глюкокортикоиды (преднизолон) усиливают патогенные и антигенные свойства Candida, повышают устойчивость грибов к лекарственным препаратам.
Значительное увеличение частоты кандидозного вульвовагинита связано также с применением оральных контрацептивов. Выявлено, что при приеме гормональных препаратов повышается концентрация гликогена и воды в клетках вагинального эпителия, происходит его разрыхление и снижение резистентности (устойчивости), рН сдвигается в щелочную сторону.
При сахарном диабете отмечается не только увеличение глюкозы в моче и клетках эпителия влагалища, но и его дистрофия. Это способствует размножению дрожжеподобных грибов, их внедрению в клетки эпителия и его разрушению с формированием эрозий.
Во время беременности наблюдается снижение защитных сил организма – снижение иммунитета, перестройка гормонального фона, что может способствовать развитию кандидоза.
Дисбактериоз кишечника и молочница также взаимосвязаны. У женщин, страдающих кишечной формой дисбиоза, кандидоз половых органов диагностируется достаточно часто. При избыточном бактериальном росте в кишечнике ослабляется весь организм, как следствие — активизируется грибковая флора; бактерии из кишечника могут попадать в половые пути женщины из-за плохой гигиены и анатомических особенностей.
Существуют данные, что при рецидивирующем кандидозном вульвовагините постоянным резервуаром грибов и источником реинфекции влагалища служит желудочно–кишечный тракт.
В развитии кандидозной инфекции различают несколько этапов:
- адгезия (прилипание) грибов к поверхности слизистой оболочки;
- колонизация (размножение) грибами слизистой оболочки;
- инвазия (проникновение) в эпителий, преодоление эпителиального барьера слизистой оболочки, попадание в соединительную ткань, преодоление тканевых и клеточных защитных механизмов;
- проникновение в сосуды и гематогенная диссеминация с поражением различных органов и систем (при тяжёлых формах кандидоза и при значительном снижении иммунитета).
В этой схеме отражены все этапы развития тяжелого кандидоза, однако в более легких случаях инфекция может стабилизироваться на одном из этих этапов.
Клиника
Для генитального кандидоза характерны следующие клинические симптомы (наиболее часто встречаются первые два):
- обильные или умеренные «творожистые» выделения из влагалища;
- зуд и жжение в области наружных половых органов;
- усиление зуда во второй половине дня, во время сна, после водных процедур, полового акта, длительной ходьбы, во время менструации или перед ней;
- неприятный запах, усиливающийся после половых контактов;
- иногда может появляться мелкая сыпь (при длительном течении кандидоза);
- к вышеперечисленным симптомам могут присоединиться цистит или уретрит.
Различают 3 клинические формы генитального кандидоза:
- острый генитальный кандидоз;
- хронический (рецидивирующий) генитальный кандидоз;
- кандидоносительство (бессимптомное течение).
Острый генитальный кандидоз
Эта форма заболевания проявляется наличием ярко выраженных жалоб:
- «творожистые» выделения из влагалища, иногда с кисловатым запахом;
- зуд и жжение различной интенсивности (выделяющиеся «творожистые» выделения раздражают слизистую наружных половых органов);
- расчёсы приводят к травматизации кожи и слизистых оболочек, возникает процесс воспаления;
- из-за выраженного процесса воспаления сексуальные контакты вызывают боль, чувство дискомфорта, жжения и сухости.
При отсутствии лечения острого кандидоза в течение 2 мес, он может переходить в хроническую форму.
Хроническая форма кандидозного вульвовагинита характеризуется длительностью заболевания более 2 мес. При хроническом кандидозе симптомы могут быть выражены незначительно, а в большинстве случаев могут даже отсутствовать. Выделения беловатые, реже нормальные. Одним из самых стойких симптомов считается зуд, он может быть как постоянным, так и периодическим.
Для кандидоносительства, как правило, характерно отсутствие жалоб и выраженной клинической картины заболевания. Однако при микробиологическом исследовании в отделяемом влагалища (в мазке на микрофлору), в небольшом количестве могут обнаруживаться дрожжеподобные грибы (гифы или мицелий).
Хроническое или рецидивирующее течение кандидоза объясняется глубоким проникновением гриба в клетки многослойного эпителия и образованием фагосом (защитная для гриба вакуоль), в которых кандиды могут длительное время существовать и даже размножаться, будучи защищенными от действия лекарственных препаратов. Также причиной рецидива кандидоинфекции может быть снижение чувствительности грибов Сandida к лекарственным препаратам.
Грибы рода Сandida могут быть выделены из влагалища здоровых женщин (у 20%) при отсутствии клинических признаков кандидозного вульвовагинита (носительство). Но при определенных условиях под действием вышеперечисленных факторов (см. выше) количество этих грибов может увеличиваться и вызывать заболевание.
Диагностика
В диагностике кандидозного кольпита имеют значение три основных составляющих:
- наличие специфических жалоб (зуд, жжение, «творожистые» выделения);
- выявление соответствующих изменений слизистой влагалища и шейки матки при осмотре на кресле у гинеколога (гиперемия слизистой, отёк, «творожистые выделения»);
- выявление наличия гриба, его гифов и спор в мазках из влагалища на флору или в посевах микрофлоры.
При исследовании влагалищного содержимого наиболее часто выделяют вид Candida albicans (около 90%), а также другие виды — C.tropicalis, C.crusei, C.parapsilosis, C.torulopsis.
Какие мазки нужно сдавать, чтобы выявить Candida?
- Микроскопический метод исследования – обычный мазок на флору.
- Посев на флору и чувствительность к антибиотикам (выявляет наличие гриба, определяет его родовую принадлежность и чувствительность к антибиотикам).
Лечение
Для лечения кандидозного вульвовагинита в настоящее время используются следующие основные противогрибковые препараты:
- препараты полиенового ряда: нистатин, леворин;
- препараты имидазолового ряда: кетоконазол, клотримазол, миконазол;
- препараты триазолового ряда: флуконазол, итраконазол.
Диагноз кандидозного вульвовагинита устанавливается достаточно легко, и большая часть пациенток излечивается местным применением противогрибковых препаратов, в виде вагинальных свечей. В некоторых случаях в лечении кандидоза могут использоваться и таблетированные формы препаратов.
Если кандидоз у беременных?
Для лечения кандидозного вульвовагинита беременных и кормящих женщин не все противогрибковые препараты можно использовать. Перед использованием любых препаратов, необходимо проконсультироваться с гинекологом!
Как быстро лечиться кандидоз?
Для излечения требуется определённое время и во избежание рецидива инфекции, желательно воздержаться от половой жизни на срок до 2 нед. Однако у 5–25% пациенток возникают рецидивы приблизительно через 1–3 мес. после окончания лечения. В дальнейшем кандидозная инфекция может переходить в хронический характер.
Следует ли лечить полового партнёра?
В настоящее время вопрос о половой передаче кандид является дискубитальным среди специалистов. В большинстве случаев лечение полового партнёра не требуется. Лечение полового партнёра показано лишь в случае наличия у него клинических проявлений кандидозной инфекции (зуд, сыпь и отёк в области полового члена). Иногда симптомы кандидоза могут возникать у мужчины после полового акта с инфицированной, но не имеющей клинических проявлений женщиной. После излечения женщины симптоматика у мужчины может разрешиться.
Профилактика кандидоза
Исключение из рациона всех вредных продуктов (сладкого, сдобного, жирного). Грибы Candida более, чем другие организмы, активно разрастается при высоком содержании сахаpa и других углеводов. Поэтому следует сократить потребление таких продуктов или отказаться от них совсем, если поставлен подобный диагноз.
Сбалансированное питание.
Употребление в пищу пробиотиков (квашеная капуста, соленые огурцы, йогурт, кефир, пахта и мягкие сыры). Употребление в пищу продуктов, содержащих Омега-3 жирные кислоты и витамин С рыба Лосось, Тунец, Макрель и Сардины, льняное семя и масло, грецкие орехи, ореховое и рапсовое масло).
Коррекция избыточной массы тела, т.к. кандидоз очень часто может беспокоить женщин с повышенной или избыточной массой тела, употребляющих большое количество высококалорийной и сладкой пищи. Соответственно, нормализация обмена веществ и снижение массы тела также уменьшит риск рецидивов грибковой инфекции.
В случае прохождения женщиной длительной антибактериальной терапии, или длительного приёма оральных контрацептивов, с целью профилактики кандидоза лечащий врач должен назначить соответствующую профилактическую противогрибковую терапию.
Коррекция повышенного уровня сахара в крови у пациентов, страдающих сахарным диабетом.
Пользоваться методами контрацепции – презервативами, из хорошего материала, без красителей и ароматизаторов.
Соблюдение правил личной гигиены: не использовать гели для интимной гигиены или гели для душа, пользоваться только средствами с нейтральным уровнем рН, приобретёнными в аптеке;
Не носить тугие джинсы, нижнее бельё из синтетических материалов, стринги.
Не пользоваться гигиеническими прокладками для ежедневного ношения (ежедневками), а во время менструации – ароматизированными прокладками, или прокладками с сеточкой.
По возможности
